Fecha de recepción: febrero 1 de 2022 Fecha de aceptación: septiembre 27 2022
ARTíCULO REVISIóN https://dx.doi.org/10.14482/sun.39.02.338.009
Hipotermia: conceptos claves
Hypothermia: key concepts and approach
Lina María Martínez Sánchez1, Laura Duque Echeverri2, José Manuel Gil Ramos3, Yuban Sebastián Cuartas Agudelo4
1 Especialista en hematología y manejo del banco de sangre Pontificia Universidad Javeriana (Colombia). Magíster en educación con doble titulación en Uniminuto e Instituto Tecnológico de Monterrey. Docente de la Universidad. Orcid: https://orcid.org/0000-0002-9555-0843. CvLAC: https://scienti.minciencias.gov.co/cvlac/visualizador/generarCurriculoCv.do?cod_rh=0000091898. linam.martinez@upb.edu.co
2 Estudiante pregrado de medicina Universidad Pontificia Bolivariana(Colombia). Orcid: https://orcid.org/0000-0002-9707-676X. CvLAC: https://scienti.minciencias.gov.co/cvlac/visualizador/generarCurriculoCv.do?cod_rh=0001828537 laura.duquee@upb.edu.co
3 Estudiante pregrado de medicina Universidad Pontificia Bolivariana (Colombia). Orcid: https://orcid.org/0000-0001-7158-8778. CvLAC: https://scienti.minciencias.gov.co/cvlac/visualizador/generarCurriculoCv.do?cod_rh=0001740030. jose.gil@upb.edu.co
4 Estudiante pregrado de medicina Universidad Pontificia Bolivariana (Colombia). Orcid: https://orcid.org/0000-0003-3774-5623. CvLAC: https://scienti.minciencias.gov.co/cvlac/visualizador/generarCurriculoCv.do?cod_rh=0001674407. yuban.cuartas@upb.edu.co
Correspondencia: Lina María Martínez Sánchez: Linam.martinez@upb.edu.co.
RESUMEN
Objetivo: Realizar una revisión actualizada de la literatura para el abordaje, diagnóstico y manejo de la hipotermia en el servicio de urgencias.
Metodología: Se realizó una revisión de literatura en inglés y en español en las bases de datos de PubMed y Elsevier desde agosto 2021 hasta enero de 2022, mediante la utilización de palabras claves y términos del DeCS como "hipotermia", "urgencias médicas" y "recalentamiento".
Resultados: Según la información encontrada, el diagnóstico de la hipotermia accidental se debe realizar de manera rápida, para posteriormente realizar una clasificación adecuada que permitan, un enfoque apropiado del paciente tanto en el entorno prehospitalario como hospitalario; así mismo, este debe ser individualizado y guiado por metas de reanimación.
Conclusiones: La hipotermia se define como una temperatura corporal < 36 °C. Muchos factores predisponentes se han descrito, tales como el uso de anestésicos, fármacos de premedicación, baja temperatura del entorno, e intervenciones quirúrgicas abdominales son factores que pueden contribuir a su desarrollo. La hipotermia accidental se ha descrito como predictor de peores resultados clínicos, además de mayor mortalidad, mayores requerimientos de transfusión de productos sanguíneos y un tiempo de estancia hospitalaria prolongado. Para el manejo de esta condición se pueden utilizar sistemas de calefacción y ventilación para asegurar una temperatura estable y humedad adecuada que proporcionen comodidad térmica al paciente; este abordaje cuenta con una gran efectividad.
Palabras clave: hipotermia, urgencias médicas, recalentamiento.
ABSTRACT
Objective: Develop an updated review of the literature for the approach, diagnosis, and management of hypothermia in the emergency department.
Methodology: A review of the literature in English and Spanish was carried out in the PubMed and Elsevier databases from August 2021 to January 2022, using keywords and DeCS terms such as hypothermia and medical emergencies and rewarming.
Results: According to the information found, the diagnosis of accidental hypothermia should be made quickly to make an adequate classification that allows an appropriate approach to the patient in the prehospital and hospital environment, likewise this should be individualized and guided by goals of revival.
Conclusions: Hypothermia is defined as a body temperature < 36 °C. Many predisposing factors have been described, such as the use of anesthetics, premedication drugs, low ambient temperature, and abdominal surgery are factors that can contribute to its development. Accidental hypothermia has been described as a predictor of worse clinical outcomes, in addition to higher mortality, higher blood product transfusion requirements, and prolonged hospital stay. To manage this condition, heating and ventilation systems can be used to ensure a stable temperature and adequate humidity that provide thermal comfort to the patient; This approach is highly effective.
Keywords: hypothermia, emergencies, rewarming.
INTRODUCCIóN Y EPIDEMIOLOGíA
De acuerdo con el protocolo de trauma "Advanced Trauma Life Support (ATLS)", temperatura corporal normal se define como una temperatura entre 36 y 38 °C, y el descenso de la misma se denomina hipotermia definitiva, con temperaturas <36 °C (1). La hipotermia accidental se define como una disminución en la temperatura corporal de forma no intencionada o espontánea y está relacionada con una alta mortalidad y morbilidad; su prevalencia reportada recientemente es de 3,4 a 5,05 casos por 100 000 habitantes al año en países europeos (2-5). Según un estudio realizado en Estados Unidos, la mortalidad de los pacientes con hipotermia de moderada a grave fue de aproximadamente 40 % en el ámbito hospitalario, mientras que un informe de Japón describió que aproximadamente el 30 % de todas las presentaciones de urgencias por hipotermia resultaron en muerte (6-8). Es importante resaltar que las poblaciones geriátricas cuentan con más riesgo de hipotermia y muerte (7).
El paciente con trauma que ingresa al servicio de urgencias con la tríada letal consistente en hipotermia, acidosis y coagulopatía tiene un aumento en las tasas de mortalidad que varían entre 5,5 y el 53,9 %, e incluso pueden alcanzar el 100 % en pacientes con hipotermia sostenida en el tiempo (1,4,8-16). Adicionalmente, la hipotermia relacionada a procedimientos quirúrgicos es una de las causas más importantes de hipotermia accidental y aumenta la mortalidad hasta en un 50%(4,17,18); muchos factores predisponentes se han descrito, como el uso de anestésicos, fármacos de premedicación, baja temperatura del entorno e intervenciones quirúrgicas abdominales; como las laparoscopia y las laparotomías de control de daños, son factores que pueden contribuir a su desarrollo (14,15).
La prevención de la hipotermia es importante debido a que cuando se presenta en un estadio leve (temperatura entre 35 - 32 °C) también puede causar complicaciones que aumentan la morbilidad por alteraciones en la contractilidad cardíaca, metabolismo alterado de fármacos, dificultad para la recuperación postanestésica, aumento del sangrado relacionado con disfunción plaquetaria, retraso en la hemostasia y cicatrización de heridas, alteración de la respuesta inmunitaria y mayor frecuencia de infecciones (8,19,20).
Para el manejo de la hipotermia se pueden usar sistemas de calefacción y ventilación para asegurar una temperatura estable y humedad adecuada que proporcionen comodidad térmica al paciente; este abordaje cuenta con una gran tasa de efectividad, por lo que se debe tener una buena identificación, clasificación y tratamiento adecuado del paciente(6,8,21).
En un estudio realizado por Takauji et al. describieron las principales causas de hipotermia (ver tabla 1, 2).

La hipotermia primaria ocurre cuando la producción de calor es suprimida por un exceso de estrés por bajas temperaturas, comúnmente posterior a la inmersión en aguas fría o exposición prolongada al ambiente, mientras que la secundaria sucede en presencia de comorbilidades asociadas, considerándose precipitantes la hipoglicemia, hipoxia, infecciones y malnutrición(23,24).
En relación con los factores de riesgo para presentar hipotermia, en un reporte realizado por el Centro de Control de Enfermedades (CDC) en los Estados Unidos se reportó una mortalidad de 4 por cada millón de habitantes entre 1999 y 2002, de los cuales el 49 % fueron personas mayores de 65 años y el 67 hombres; la mayoría estuvieron relacionadas con exposición extrema al frío, especialmente en los estados y ciudades que tienen temperaturas extremas en invierno; como aspecto relevante, el 23 % de las víctimas sufrió de hipotermia en sus propias casas (25). En un estudio retrospectivo de 10 años realizado por Dickinson et al., en la ciudad de Nueva York y Houston, se reportaron 4,1 muertes anuales por hipotermia, en el cual la mayoría también eran hombres entre 65 y 84 años de edad, el 67,2 % de los casos fueron relacionados con exposición ambiental y el trauma fue la causa más común de muerte asociada a hipotermia, abarcando el 95,8 % de los casos; por otro lado, las comorbilidades más frecuentemente asociadas fueron la enfermedad cardiovascular, enfermedad pulmonar y enfermedad mental (23, 26). Los principales factores de riesgo para mortalidad son: sexo masculino, ancianos, población vulnerable, habitantes de calle, pacientes psiquiátricos, consumo de drogas y alcohol, accidentes, pacientes con enfermedades psiquiátricas, sexo masculino por encima del femenino, frecuente exposición a bajas temperaturas (frecuentemente los alpinistas, montañistas, buceadores), los accidentes y la intoxicación por etanol (23,26).
Dentro del contexto de urgencias, el trauma tiene rangos de incidencia asociados a hipotermia del 13,3-43 %; entre las causas más comunes se encuentran la sedación, resucitación con fluidos, transfusiones sanguíneas y el estado de choque. En el servicio de urgencias se reportan temperaturas promedio de 33.5 °C y las tasas de mortalidad pueden alcanzar hasta un 53.9 % en hipotermia grave (Temperatura corporal <28°) (4,27-29). El requerimiento de traslado a la unidad de cuidados intensivos (UCI) en este tipo de pacientes es alto, ya que el 43,6 % requiere de un manejo crítico (1).
Los pacientes en estado de shock presentan alteración en la regulación de la temperatura corporal y disminución en el metabolismo tisular, lo que reduce el calor que producen, lo que se asocia a peores desenlaces corto y largo plazo (8,16,18, 30). Si el paciente es sometido a cirugía abdominal, la pérdida de calor se ve exacerbada por la exposición del peritoneo; se ha estimado que un paciente sometido a laparotomía de control de daños pierde aproximadamente 4,6°C de calor corporal por hora (8,31).
La hipotermia accidental se ha descrito como predictor de peores resultados clínicos, además de mayor mortalidad, mayores requerimientos de transfusión de productos sanguíneos y un tiempo de estancia hospitalaria y en unidad de cuidados intensivos (UCI) prolongado (18,32,33).
Fisiopatología y mecanismos neurohormonales de la hipotermia
El cuerpo humano tiene la capacidad intrínseca de generar calor mediante el metabolismo celular de los órganos de la cavidad torácica y abdominal como el corazón, pulmón, hígado, intestino y riñón; por otro lado, la temperatura se disminuye por medio de la piel y los pulmones, en procesos como la evaporación, conducción o convección; cabe considerar que el hipotálamo posterior tiene funciones termoregulatorias, el cual, dependiendo de las aferencias recibidas por parte de receptores térmicos centrales y periféricos, determina la respuesta corporal a los cambios climáticos y el equilibrio entre la producción de calor y la pérdida del mismo, conservando la temperatura lo más próxima a los 37 °C. Cuando estos mecanismos fallan por causas endógenas o exógenas, la temperatura corporal altera su capacidad de regulación, causando la hipotermia (34,35).
Los mecanismos neurohumorales implicados en el proceso incluyen el sistema cardiovascular, sistema nervioso central y periférico, respiratorio, endocrinológico, renal y el balance electrolítico, los cuales actúan dependiendo de la intensidad del estímulo, el tiempo de exposición y las características del ambiente (8,35).
Durante la hipotermia leve, cuando la temperatura del cuerpo cae por debajo de los 35 °C, los mecanismos de termorregulación funcionan de tal manera que puedan combatir al máximo la pérdida de calor mediante el temblor, la vasoconstricción cutánea, disminución de la perfusión periférica, aumento del flujo sanguíneo cerebral, diuresis, frecuencia cardiaca, frecuencia respiratoria, gasto cardiaco y presión arterial conjunto el aumento de la producción de hormonas de estrés como las catecolaminas, cortisol y tiroxinas y por último, aumento de la concentración de hemoglobina y hematocrito (23,35).
A medida que la temperatura corporal desciende por debajo de los 30-32°C; considerado como hipotermia moderada, la actividad enzimática disminuye, así como la capacidad para generar calor, el sistema termorregulador se agota y las funciones orgánicas disminuyen progresivamente; en el sistema nervioso se ven cambios debido a la reducción del consumo de oxígeno (se pierde el 6% de oxígeno por cada grado de calor); llevando de tal manera a la disminución progresiva de la conciencia con cambios como arreflexia, reflejos corneales ausentes, anisocoria, amnesia, disartria, ataxia, coma y muerte cerebral, cuando la temperatura desciende por debajo de 18 °C (23,29).
En el sistema cardiovascular se observa bradicardia progresiva, onda J de Osborn en el 80 % de los pacientes, arritmias ventriculares, fibrilación ventricular y asistolia. Por debajo de los 28 °C el gasto cardíaco desciende hasta un 45 % (36).
Por su parte, en el sistema respiratorio hay taquipnea, hipoxemia, hipocapnia, acidosis respiratoria e incluso falla respiratoria. En el sistema renal y endocrino se produce diuresis fría e hiperglicemia (23,34,35); así mismo, cursan con acidosis metabólica, lo cual genera una reducción en la actividad de la coagulación, agregación y adhesión plaquetaria y disminución en la disponibilidad de fibrinógeno (29).
Clasificación de la hipotermia
La hipotermia accidental ocurre aproximadamente en el 66 % de los pacientes ingresados en el departamento de urgencias a causa de traumatismos mayores (18). Esta se define comúnmente como una temperatura corporal central de 35 °C; y aunque anteriormente se clasificaba en leve, moderada y grave según la temperatura, actualmente se prefiere la clasificación en grado I, II, III, IV y V, la cual se detalla en la tabla 2 (2,18).

Tratamiento y métodos de abordaje
Métodos de recalentamiento
Los métodos recalentamiento se dividen en pasivos (sin ayuda de fuentes de calor exógenas) como el calentamiento pasivo con y sin movimiento, y activos (con uso de fuentes exógenas de calor); estos últimos, a su vez, pueden ser externos o internos; los ejemplos de cada uno se detallan en la tabla 3 (39,40).

Atención del paciente con hipotermia en el contexto prehospitalario
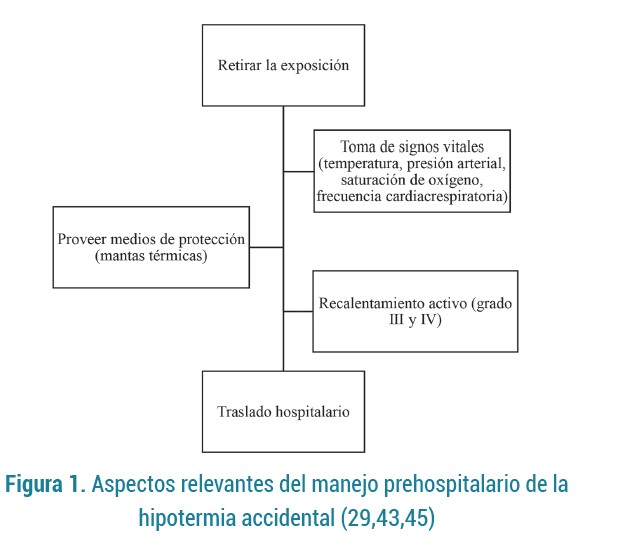
El manejo prehospitalario ayuda a prevenir el deterioro del paciente mediante la detención de la pérdida de calor, estabilización cardiovascular y la reposición de fluidos, para lo cual se realizan varias medidas desde el primer contacto con el paciente (41).
La secuencia extrahospitalaria inicia con alejar el paciente del estímulo frío y retirar la ropa mojada cuando se pueda aislar del ambiente; esto permite que el paciente establezca los mecanismos de producción de calor endógenos; posteriormente, se recomienda proveer una barrera mediante una manta térmica para reducir la pérdida de calor (42) y suministrar recalentamiento activo en caso de hipotermia grado II-IV; de manera contraria, aún la evidencia es incierta respecto a la utilidad del recalentamiento activo en la hipotermia grado I (29). Aunque no siempre está disponibles extra-hospitalariamente, la transferencia interna de calor mediante el suministro de oxígeno caliente y humidificado se recomienda como medida adyuvante a otras terapias en las principales guías internacionales (43). Los líquidos intravenosos, en caso de ser necesarios, deben suministrarse en bolos y guiados por los signos vitales del paciente, a una temperatura entre 38 y 42°C (29,43,44).
Ante un paciente en paro cardíaco por hipotermia, lo ideal es realizar reanimación cardiopulmonar (RCP) convencional, con dos consideraciones importantes en el paciente con temperatura <30 °C: 1) se suministrar0án máximo 3 desfibrilaciones hasta que supere dicho umbral térmico y 2) no se administrarán medicamentos (adrenalina o amiodarona) a menos que su temperatura sea >30 °C (38,45).
El traslado hospitalario debe hacerse idealmente a un hospital que cuente con capacidad de brindar soporte vital extracorpóreo; las indicaciones para el traslado de un paciente hipotérmico son: paro cardíaco, temperatura central <30°C, hipotensión y arritmia ventricular; si el traslado impide realizar el RCP continuo convencional, el RCP intermitente cada 5 o 10 minutos es una alternativa adecuada si la temperatura central es <28 °C (45,46). En la figura 1, se muestran los aspectos del manejo prehospitalario.
Manejo intrahospitalario del paciente con hipotermia
Se debe Identificar correctamente la hipotermia junto con su etiología y proporcionar la seguridad del paciente con la aplicación de intervenciones efectivas por parte del servicio médico (15,47). Sentir frío perturba al paciente, aumenta el dolor y disminuye la satisfacción por lo que el calentamiento es clave en el manejo del paciente (15).
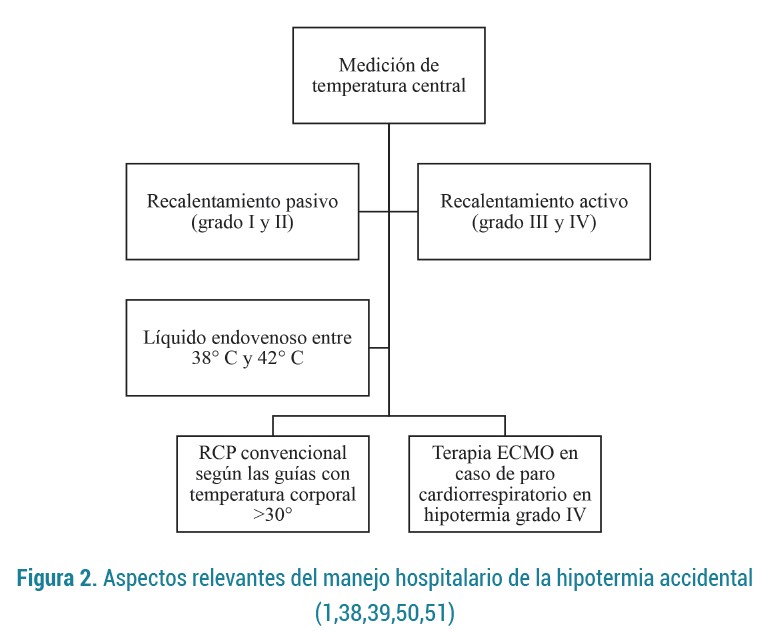
Inicialmente se debe hacer una medición de temperatura central, donde las mejores zonas corporales de medición, en orden decreciente de invasividad, son la arteria pulmonar, el esófago, la vejiga, el recto, el epitímpano, la boca y la piel (6). La medición más fiable se encuentra en la arteria pulmonar, pero tiene un alto riesgo de desencadenar arritmias (6). La temperatura esofágica es una medición mínimamente invasiva, con una buena correlación con la temperatura de la arteria pulmonar y de gran utilidad para controlar la evaluación y el tratamiento, debe medirse en el tercio inferior del esófago para evitar una sobrevaloración de la temperatura central cuando el recalentamiento se realiza con oxígeno caliente y humidificado (6, 48,49).
El tratamiento intrahospitalario depende del estado circulatorio del paciente y el grado de la hipotermia; ante un paciente estable y con temperatura >32 °C (grado I), el objetivo es alcanzar una temperatura central de alrededor de 37 °C mediante recalentamiento pasivo, mientras que los pacientes con temperatura <32 °C (grado II y III) requieren calentamiento activo externo o interno en caso tal que presente signos de deterioro tales como disminución de la temperatura a pesar de la estrategia de recalentamiento, aumento del lactato, disminución del estado de consciencia, hipotensión y arritmias (1,38,39).
En pacientes con paro cardíaco por hipotermia (grado IV), el objetivo principal es el retorno a la circulación espontánea, y para ello se usa el soporte de vida extracorpóreo como el ECMO para recalentar a <5 °C por hora; esta estrategia ha demostrado mejores tasas de supervivencia y mejores desenlaces neurológicos que la RCP convencional e intermitente (50,51).
Los fluidos intravenosos no han demostrado ser efectivos en el recalentamiento, pero sí tienen utilidad en aquellos pacientes que estuvieron sometidos a tiempos prolongados de hipotermia y tienen una disminución en su volumen intravascular debido a la diuresis fría, en estos casos se deben calentar los líquidos a 38-42°C y evitar la sobrecarga hídrica al suministrarlos (43,45). En la figura 2 se muestran los aspectos del manejo hospitalario.
CONCLUSIONES
La hipotermia accidental es una entidad que aumenta la morbimortalidad de la población, especialmente en los países con estación invernal; existen múltiples mecanismos fisiológicos que se alteran cuando la temperatura disminuye por debajo de 35 °C y, así mismo, mecanismos regulatorios que buscan contrarrestar el descenso térmico. El diagnóstico de la hipotermia accidental se debe realizar de manera rápida para posteriormente realizar una clasificación adecuada en sus 5 estadios que permitan un enfoque apropiado del paciente tanto en el entorno prehospitalario como hospitalario. El enfoque de estos pacientes debe ser individualizado y guiado por metas de reanimación, sin embargo se relata que los pacientes con hipotermia grado I usualmente no requieren manejo hospitalario y mejoran completamente con el recalentamiento pasivo, pero la mayoría de pacientes grado II-IV serán tributarios de ser llevados a un hospital para la implementación de recalentamiento activo y, cuando hay paro cardíaco, de RCP o soporte de vida extracorpóreo. Este manejo debe llevarse acabo de manera integral tanto de forma prehospitalaria como hospitalaria para evitar las complicaciones asociadas a la hipotermia y proporcionar una recuperación oportuna.
Contribuciones de los autores: Lina María Martínez: conceptualización, redacción, investigación, supervisión Laura Duque: Metodología, redacción, investigación. José Manuel Gil: Metodología, investigación, redacción. Yuban Sebastián Cuartas: metodología, investigación, redacción.
Financiación: ninguna.
REFERENCIAS
1. Hsieh TM, Kuo PJ, Hsu SY, Chien PC, Hsieh HY, Hsieh CH. Effect of Hypothermia in the Emergency Department on the Outcome of Trauma Patients: A Cross-Sectional Analysis. Int J Environ Res Public Health. 2018;15(8):1769. Doi: 10.3390/ijerph15081769.
2. Takauji S, Hifumi T, Saijo Y, Yokobori S, Kanda J, Kondo Y, et al. Accidental hypothermia: characteristics, outcomes, and prognostic factors-A nationwide observational study in Japan (Hypothermia study 2018 and 2019). Acute Med Surg. 2021;8(1):e694. Doi: 10.1002/ams2.694.
3. Kosiñski S, Darocha T, Galazkowski R, Drwila R. Accidental hypothermia in Poland - estimation of prevalence, diagnostic methods and treatment. Scand J Trauma Resusc Emerg Med. 2015;23:13. Doi: 10.1186/s13049-014-0086-7.
4. van Veelen, M, Brodmann M. Hypothermia in Trauma. Int. J. Environ. Res. Public Health. 2021;18(16):8719. Doi:10.3390/ijerph18168719.
5. Lester ELW, Fox EE, Holcomb JB, Brasel KJ, Bulger EM, Cohen MJ, et al. The impact of hypothermia on outcomes in massively transfused patients. J Trauma Acute Care Surg. 2019;86(3):458-63. doi: 10.1097/TA.0000000000002144.
6. Zafren K, Giesbrecht GG, Danzl DF, Brugger H, Sagalyn EB, Walpoth B, et al. Wilderness Medical Society practice guidelines for the out-of-hospital evaluation and treatment of accidental hypothermia: 2014 update. Wilderness Environ Med. 2014;25(4):S66-85. Doi: 10.1016/j.wem.2014.10.010.
7. Matsuyama T, Morita S, Ehara N, Miyamae N, Okada Y, Jo T, et al. Characteristics and outcomes of accidental hypothermia in Japan: the J-Point registry. Emerg Med J. 2018;35(11):659-66. Doi: 10.1136/emermed-2017-207238.
8. Kander T, Schött U. Effect of hypothermia on haemostasis and bleeding risk: a narrative review. J Int Med Res. 2019;47(8):3559-68. Doi: 10.1177/0300060519861469.
9. Mikhail J. The trauma triad of death: hypothermia, acidosis, and coagulopathy. AACN Clin Issues. 1999;10(1):85-94.
10. Ivatury R, Feliciano DV, Herrera-Escobar JP. Damage control surgery: a constant evolution. Colomb Med (Cali). 2020;51(4):e1014422. Doi: 10.25100/cm.v51i4.4422.
11. Jurkovich GJ, Greiser WB, Luterman A, Curreri PW. Hypothermia in trauma victims: an ominous predictor of survival. J Trauma. 1987;27(9):1019-24.
12. Klauke N, Gräff I, Fleischer A, Boehm O, Guttenthaler V, Baumgarten G, et al. Effects of prehospital hypothermia on transfusion requirements and outcomes: a retrospective observatory trial. BMJ Open. 2016;6(3):e009913. Doi: 10.1136/bmjopen-2015-009913.
13. Omar HR, Guglin M. Hypothermia is an independent predictor of short and intermediate term mortality in acute systolic heart failure: Insights from the ESCAPE trial. Int J Cardiol. 2016;220:729-33. Doi: 10.1016/j.ijcard.2016.06.166.
14. naba K, Teixeira PG, Rhee P, Brown C, Salim A, DuBose J, et al. Mortality impact of hypothermia after cavitary explorations in trauma. World J Surg. 2009;33(4):864-9. Doi: 10.1007/s00268-009-9936-2.
15. Özsaban A, Acaroglu R. The Effect of Active Warming on Postoperative Hypothermia on Body Temperature and Thermal Comfort: A Randomized Controlled Trial. J Perianesth Nurs. 2020;35(4):423-9. Doi: 10.1016/j.jopan.2019.12.006.
16. Miranda D, Maine R, Cook M, Brakenridge S, Moldawer L, Arbabi S, et al. Chronic critical illness after hypothermia in trauma patients. Trauma Surg Acute Care Open. 2021;6(1):e000747. Doi: 10.1136/tsaco-2021-000747.
17. Steinemann S, Shackford SR, Davis JW. Implications of admission hypothermia in trauma patients. J Trauma. 1990;30(2):200-2. Doi: 10.1097/00005373-199002000-00011.
18. Rösli D, Schnüriger B, Candinas D, Haltmeier T. The Impact of Accidental Hypothermia on Mortality in Trauma Patients Overall and Patients with Traumatic Brain Injury Specifically: A Systematic Review and Meta-Analysis. World J Surg. 2020;44(12):4106-17. Doi: 10.1007/s00268-020-05750-5.
19. Yoo JH, Ok SY, Kim SH, Chung JW, Park SY, Kim MG, et al. Efficacy of active forced air warming during induction of anesthesia to prevent inadvertent perioperative hypothermia in intraoperative warming patients: Comparison with passive warming, a randomized controlled trial. Medicine (Baltimore). 2021;100(12):25235-43. Doi: 10.1097/MD.0000000000025235.
20. Thorsen K, Ringdal KG, Strand K, S0reide E, Hagemo J, S0reide K. Clinical and cellular effects of hypothermia, acidosis and coagulopathy in major injury. Br J Surg. 2011;98(7):894-907. Doi: 10.1002/bjs.7497.
21. Dagli R, Çelik F, Özden H, Şahin S. Does the Laminar Airflow System Affect the Development of Perioperative Hypothermia? A Randomized Clinical Trial. HERD. 2021;14(3):202-14. Doi: 10.1177/1937586720985859.
22. Reeves N, White J, Bird S, Shinkwin M, Cornish J, Torkington J. Warmed and humidified insufflation to prevent perioperative hypothermia and improve the quality of recovery in elective laparoscopic co-lorectal resection patients: a feasibility study for a triple-blind randomized controlled trial. Colorectal Dis. 2021;23(12):3262-3271. Doi: 10.1111/codi.15984.
23. Paal P, Brugger H, Strapazzon G. Accidental hypothermia. Handb Clin Neurol. 2018;157:547-63. Doi: 10.1016/B978-0-444-64074-1.00033-1.
24. Jurkovich GJ. Environmental cold-induced injury. Surg Clin North Am. 2007;87(1):247-67, viii. Doi: 10.1016/j.suc.2006.10.003.
25. Centers for Disease Control and Prevention (CDC). Hypothermia-related deaths--United States, 19992002 and 2005. MMWR Morb Mortal Wkly Rep. 2006;55(10):282-4.
26. Dickinson GM, Maya GX, Lo Y, Jarvis HC. Hypothermia-related Deaths: A 10-year Retrospective Study of Two Major Metropolitan Cities in the United States. J Forensic Sci. 2020;65(6):2013-18. Doi: 10.1111/1556-4029.14518.
27. Ireland S, Endacott R, Cameron P, Fitzgerald M, Paul E. The incidence and significance of accidental hypothermia in major trauma-- a prospective observational study. Resuscitation. 2011;82(3):300-6. Doi: 10.1016/j.resuscitation.2010.10.016.
28. Arthurs Z, Cuadrado D, Beekley A, Grathwohl K, Perkins J, Rush R, Sebesta J. The impact of hypothermia on trauma care at the 31st combat support hospital. Am J Surg. 2006;191(5):610-4. Doi: 10.1016/j.amjsurg.2006.02.010.
29. Haverkamp FJC, Giesbrecht GG, Tan ECTH. The prehospital management of hypothermia - An up-to date overview. Injury. 2018;49(2):149-64. Doi: 10.1016/j.injury.2017.11.001.
30. Reynolds BR, Forsythe RM, Harbrecht BG, Cuschieri J, Minei JP, Maier RV, et al; Inflammation and Host Response to Injury Investigators. Hypothermia in massive transfusion: have we been paying enough attention to it? J Trauma Acute Care Surg. 2012;73(2):486-91.
31. Burch JM, Denton JR, Noble RD. Physiologic rationale for abbreviated laparotomy. Surg Clin North Am. 1997;77(4):779-82. Doi: 10.1016/s0039-6109(05)70583-1.
32. Winkelmann M, Soechtig W, Macke C, Schroeter C, Clausen JD, Zeckey C, et al. Accidental hypothermia as an independent risk factor of poor neurological outcome in older multiply injured patients with severe traumatic brain injury: a matched pair analysis. Eur J Trauma Emerg Surg. 2019;45(2):255-61. Doi: 10.1007/s00068-017-0897-0.
33. Rubiano AM, Sanchez AI, Estebanez G, Peitzman A, Sperry J, Puyana JC. The effect of admission spontaneous hypothermia on patients with severe traumatic brain injury. Injury. 2013;44(9):1219-25. Doi: 10.1016/j.injury.2012.11.026.
34. Soteras Martínez I, Subirats Bayego E, Reisten O. Hipotermia accidental [Accidental hypothermia]. Med Clin (Barc). 2011;137(4):171-7. Spanish. Doi: 10.1016/j.medcli.2010.04.005.
35. Avellanas Chavala ML, Ayala Gallardo M, Soteras Martínez í, Subirats Bayego E. Management of accidental hypothermia: A narrative review. Med Intensiva (Engl Ed). 2019;43(9):556-68. English, Spanish. doi: 10.1016/j.medin.2018.11.008.
36. Alhaddad IA, Khalil M, Brown EJ Jr. Osborn waves of hypothermia. Circulation. 2000;101(25):E233-44. Doi: 10.1161/01.cir.101.25.e233.
37. Durrer B, Brugger H, Syme D. International Commission for Mountain Emergency Medicine. The medical on-site treatment of hypothermia: ICAR-MEDCOM recommendation. High Alt Med Biol. 2003 Spring;4(1):99-103. Doi: 10.1089/152702903321489031.
38. Lott C, Truhlár A, Alfonzo A, Barelli A, González-Salvado V, Hinkelbein J et al. European Resuscitation Council Guidelines 2021: Cardiac arrest in special circumstances. Resuscitation. 2021;161:152-219. Doi: 10.1016/j.resuscitation.2021.02.011.
39. Kirkegaard H, Søreide E, de Haas I, Pettilä V, Taccone FS, Arus U, et al. Targeted Temperature Management for 48 vs 24 Hours and Neurologic Outcome After Out-of-Hospital Cardiac Arrest: A Randomized Clinical Trial. JAMA. 2017;318(4):341-50. Doi: 10.1001/jama.2017.8978.
40. Paal P, Gordon L, Strapazzon G, Brodmann Maeder M, Putzer G, et al. Accidental hypothermia-an update : The content of this review is endorsed by the International Commission for Mountain Emergency Medicine (ICAR MEDCOM). Scand J Trauma Resusc Emerg Med. 2016;24(1):111. Doi: 10.1186/ s13049-016-0303-7
41. Giesbrecht GG. Prehospital treatment of hypothermia. Wilderness Environ Med. 2001;12(1):24-31. Doi: 10.1580/1080-6032(2001)012[0024:ptoh]2.0.co;2.
42. Henriksson O, Lundgren PJ, Kuklane K, Holmér I, Giesbrecht GG, Naredi P, et al. Protection against cold in prehospital care: wet clothing removal or addition of a vapor barrier. Wilderness Environ Med. 2015;26(1):11-20. Doi: 10.1016/j.wem.2014.07.001.
43. Dow J, Giesbrecht GG, Danzl DF, Brugger H, Sagalyn EB, Walpoth B, et al. Wilderness Medical Society Clinical Practice Guidelines for the Out-of-Hospital Evaluation and Treatment of Accidental Hypothermia: 2019 Update. Wilderness Environ Med. 2019;30(4S):S47-S69. Doi: 10.1016/j.wem.2019.10.002.
44. Rischall ML, Rowland-Fisher A. Evidence-Based Management Of Accidental Hypothermia In The Emergency Department. Emerg Med Pract. 2016;18(1):1-18;
45. Paal P, Pasquier M, Darocha T, Lechner R, Kosinski S, Wallner B, et al. Accidental Hypothermia: 2021 Update. Int J Environ Res Public Health. 2022;19(1):501. Doi: 10.3390/ijerph19010501.
46. Gordon L, Paal P, Ellerton JA, Brugger H, Peek GJ, Zafren K. Delayed and intermittent CPR for severe accidental hypothermia. Resuscitation. 2015;90:46-9. doi: 10.1016/j.resuscitation.2015.02.017.
47. Cooper S. The effect of preoperative warming on patients' postoperative temperatures. AORN J. 2006;83(5):1073-6, 1079-84; quiz 1085-8. Doi: 10.1016/s0001-2092(06)60118-x.
48. Goheen MS, Ducharme MB, Kenny GP, Johnston CE, Frim J, Bristow GK, et al. Efficacy of forced-air and inhalation rewarming by using a human model for severe hypothermia. J Appl Physiol. 1997;83(5):1635-40. Doi: 10.1152/jappl.1997.83.5.1635.
49. Dankiewicz J, Cronberg T, Lilja G, Jakobsen JC, Levin H, Ullén S, R et al. Hypothermia versus Nor-mothermia after Out-of-Hospital Cardiac Arrest. N Engl J Med. 2021;384(24):2283-94. Doi: 10.1056/NEJMoa2100591.
50. Bjertnæs LJ, Hindberg K, Næsheim TO, Suborov EV, Reierth E, Kirov MY, et al. Rewarming From Hypothermic Cardiac Arrest Applying Extracorporeal Life Support: A Systematic Review and Me-ta-Analysis. Front Med (Lausanne). 2021;8:641633. Doi: 10.3389/fmed.2021.641633.
51. Ohbe H, Isogai S, Jo T, Matsui H, Fushimi K, Yasunaga H. Extracorporeal membrane oxygenation improves outcomes of accidental hypothermia without vital signs: A nationwide observational study. Resuscitation. 2019; 144:27-32. Doi: 10.1016/j.resuscitation.2019.08.041.