Fecha de recepción: diciembre 6 de 2022 Fecha de aceptación: mayo 4 de 2023
ARTíCULO DE REVISIóN https://dx.doi.org/10.14482/sun.39.03.753.951
Síndrome premenstrual y ejercicio físico: una revisión integrativa
Premenstrual syndrome and exercise: an integrative review
Lida Pachón Valero1
1 Fisioterapeuta, magíster en Fisiología, Universidad Nacional de Colombia. Docente programa de enfermería, Fundación Universitaria Navarra. lc.pachon@uninavarra.edu.co. Orcid: https://orcid.org/0000-0002-3996-7791. CvLAC: https://scienti.minciencias.gov.co/cvlac/visualizador/generarCurriculoCv.do?cod_rh=0000167109
Correspondencia: Lida Carolina Pachón Valero. lc.pachon@uninavarra.edu.co.
RESUMEN
Introducción: El síndrome premenstrual (SPM) es una entidad clínica que afecta a un gran número de mujeres en el mundo. Este síndrome se caracteriza por la presencia de numerosos síntomas psicológicos y somáticos presentes en la fase lútea del ciclo menstrual, y según la severidad y frecuencia de los síntomas, puede afectar sus actividades en el rol familiar, social, educativo y laboral. Se han considerado numerosos abordajes desde diferentes disciplinas; en esta revisión integrativa se aborda el tratamiento desde la actividad física y el ejercicio. Se analizaron ensayos clínicos y estudios cuasiexperimentales que determinan la prevalencia del síndrome premenstrual y evalúan el efecto de la intervención con ejercicio físico en los síntomas.
Metodología: Se realizó una revisión integrativa de artículos utilizando el método PRISMA, incluyendo reportes de ensayos clínicos aleatorizados y estudios cuasiexperimentales que relacionen el ejercicio con los síntomas del síndrome premenstrual.
Resultados: Se analizaron 8 ensayos clínicos y 4 estudios cuasiexperimentales, en términos de población involucrada, tipo y tiempo de intervención, instrumentos de evaluación utilizados y resultados encontrados. Se concluye que el practicar diversas técnicas o disciplinas provee beneficios en términos de disminución de los síntomas tanto físicos como psicológicos, así como la combinación de actividad física con otras modalidades de tratamiento.
Palabras clave: síndrome premenstrual, trastorno disfórico premenstrual, ejercicio físico.
ABSTRACT
Introduction: Premenstrual syndrome (PMS) is a clinical entity that affects many women in the world. This syndrome is characterized by the presence of numerous psychological and somatic symptoms present in the luteal phase of the menstrual cycle, depending on the severity and frequency of the symptoms, it can affect their social, educational, and work activities. Numerous approaches from different disciplines have been considered, approaching in this integrative review the treatment from physical activity and exercise.
Methodology: An integrative review of articles was conducted using the PRISMA method, including reports of randomized clinical trials and quasi-experimental studies that relate exercise to premenstrual syndrome symptoms.
Results: 8 clinical trials and 4 quasi-experimental studies were analyzed, in terms of population involved, type and time of intervention, evaluation instruments used, and results found. It is concluded that practicing various techniques or disciplines provide benefits in terms of reducing both physical and psychological symptoms, as well as the combination of physical activity with other treatment modalities.
Keywords: premenstrual syndrome, premenstrual dysphoric disorder, physical exercise.
INTRODUCCIóN
El ciclo menstrual presenta una serie de cambios fisiológicos en la mujer, asociado al comportamiento cíclico de hormonas sexuales femeninas, las más importantes, el estradiol y la progesterona, que a su vez están influenciadas por hormonas hipotalámicas e hipofisarias. Este ciclo presenta dos fases: una fase folicular o proliferativa, que se caracteriza por iniciar con la menstruación, teniendo como hormona predominante al estradiol; y una fase lútea o secretora, caracterizada por iniciar con la ovulación, con aumento de la progesterona y la preparación del cuerpo femenino para un posible embarazo (1,2).
Durante la fase lútea del ciclo menstrual, algunas mujeres presentan síndrome premenstrual (SPM) especialmente en los últimos días de esta fase (3). El SPM ha sido definido como una entidad clínica y un "síndrome psico neuroendocrino" (4) que afecta a un gran número de mujeres en el mundo, caracterizándose por síntomas variados, como cambios en estado de ánimo y comportamiento, acompañados de una amplia variedad de síntomas físicos. Un estudio internacional realizado por Dennerstein et al. (5), en el que se registraron los síntomas presentados por mujeres en 6 países europeos y 2 países latinoamericanos, encontró que los síntomas más comunes son la distención abdominal, dolor o cólicos abdominales, sensibilidad mamaria, irritabilidad y cambios de humor. Todas las mujeres pueden presentar alguno de estos síntomas en forma leve (6), por lo que se recomienda limitar el diagnóstico de SPM a aquellas mujeres cuyos síntomas interfieren en sus actividades de rutina en el trabajo, estudio o a nivel social (7).
El SPM fue descrito por primera vez en 1931 por Frank (8) como "tensión premenstrual" en un reporte de casos de síntomas somáticos y psicológicos en un grupo de mujeres en Nueva York. En 1953 Greene y Dalton (9) lo describen por primera vez con el nombre de síndrome premenstrual, y en su revisión de diferentes casos incluyen síntomas como náuseas, depresión, vértigo, letargo, dolor articular, aumento de la ingesta de alimentos, asma, epilepsia y mastalgia, entre otros. Actualmente se han descrito más de 150 síntomas asociados al aspecto psicológico y somático y su influencia en las actividades diarias, así como en la calidad de vida. También existen numerosas escalas para diagnosticar el SPM y evaluar la severidad de sus síntomas (10).
Otros autores (11-15) desde el campo de la psicología y psiquiatría han descrito una forma más severa de síndrome premenstrual, el trastorno disfórico premenstrual (TDPM), que se define como un conjunto de síntomas psicológicos, entre los que se encuentran cambios marcados de humor, estado de ánimo deprimido, irritabilidad y ansiedad, acompañados de síntomas físicos que ocasionan un deterioro del funcionamiento personal en el ámbito social y laboral. En un estudio epidemiológico realizado en enfermeras graduadas (16) se encontró que un 87 % de las mujeres encuestadas presentó síntomas asociados al SPM a lo largo de su vida, y el 3,2 % refirió síntomas severos, asociados a TDPM.
SPM en Colombia
Actualmente no se han realizado muchos estudios acerca de la prevalencia del síndrome premenstrual en Colombia. Dentro del estudio nacional de salud mental realizado en 2003 (17) se menciona el "síndrome de tensión premenstrual", con una prevalencia de 0,3 % en la población femenina nacional. Cabe aclarar que estas cifras equivalen al porcentaje de la población que ha consultado a los servicios de psicología o psiquiatría, por lo que es muy probable que la cifra sea mayor y los síntomas se consulten en los servicios de medicina general, o simplemente no sean referidos al sistema de salud.
En 1992 Osío-Acosta y Franco (18) realizaron un estudio sintomatológico en 317 mujeres de carreras paramédicas, de las cuales 302 presentaron síntomas de SPM. Se interrogó a las participantes en cuanto a síntomas en diversas categorías, y se encontró mastalgia e inflamación abdominal como los síntomas físicos más frecuentes, irritabilidad y depresión en la categoría psicológica, y como síntomas conductuales, los más comunes fueron afectación de la situación laboral y escolar. Como resultados de este estudio se encontró que el 97 % de las mujeres fueron diagnosticadas con SPM (leve, moderado y severo), y solo el 1 % consultó al servicio de medicina general y el 55 % se automedicó para tratar los síntomas
Un estudio descriptivo transversal realizado en la ciudad de Barranquilla (Colombia) entre estudiantes universitarias (19) analizó la información de 260 mujeres aplicando los criterios diagnósticos de la ACOG y el DSM IV; se encontró una prevalencia de SPM del 24,6 % y un 29,2 % para el TDPM.
Previo a este estudio se encontró la prevalencia del TDPM en estudiantes de medicina de la ciudad de Cartagena (Colombia) (20); este estudio descriptivo no se centró en el SPM y los hallazgos fueron exclusivos del área de psiquiatría, y se encontró una prevalencia del TDP M de 32 % en una muestra de 158 estudiantes. Además de los estudios mencionados no se encontraron ensayos clínicos, estudios cuasiexperimentales ni descriptivos con poblaciones diferentes. Se encontró algunos estudios de enfoque cualitativo sin datos epidemiológicos concretos.
METODOLOGíA
Se realizó una búsqueda de artículos en las bases de datos Medline, Scielo, Dialnet Y Redalyc utilizando las palabras clave "síndrome premenstrual", "ejercicio" y "actividad física", en español e inglés. La búsqueda de artículos se limitó al periodo 2017-2022.
Se realizó el filtro de artículos usando la metodología PRISMA (figura 1); se incluyó en la revisión 8 ensayos clínicos aleatorizados (21-28) y 4 estudios cuasiexperimentales (29-32), para un total de 12 artículos analizados. Entre los artículos analizados no se encontró ninguno realizado en Colombia o Suramérica; los estudios fueron realizados principalmente en Asia.
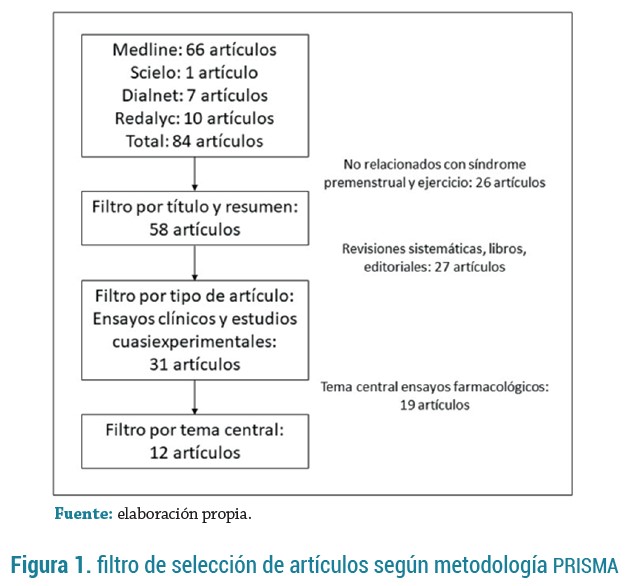
RESULTADOS
Se excluyeron artículos que no relacionaban el síndrome premenstrual con el ejercicio físico y estudios enfocados en efectos de fármacos en el síndrome premenstrual.
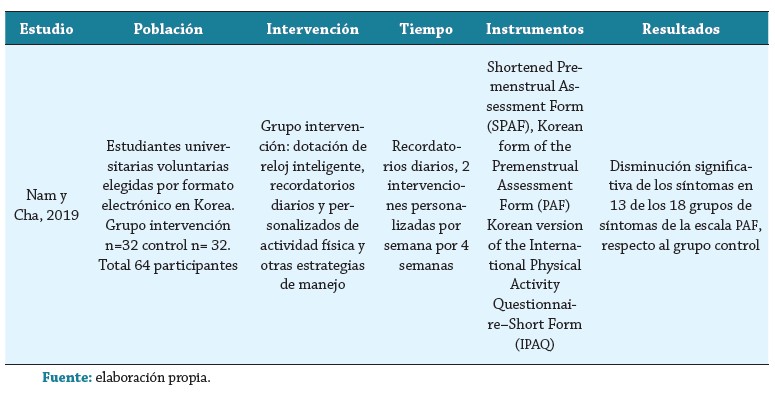
Los artículos encontrados fueron analizados en términos de tipo de intervención realizada, población intervenida, escalas usadas para la evaluación de los síntomas y los resultados encontrados (tabla 1).
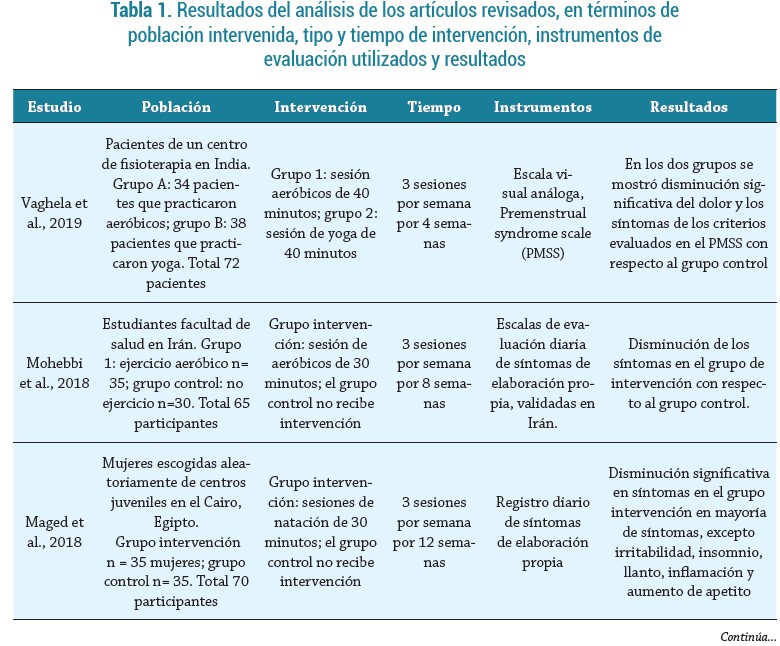
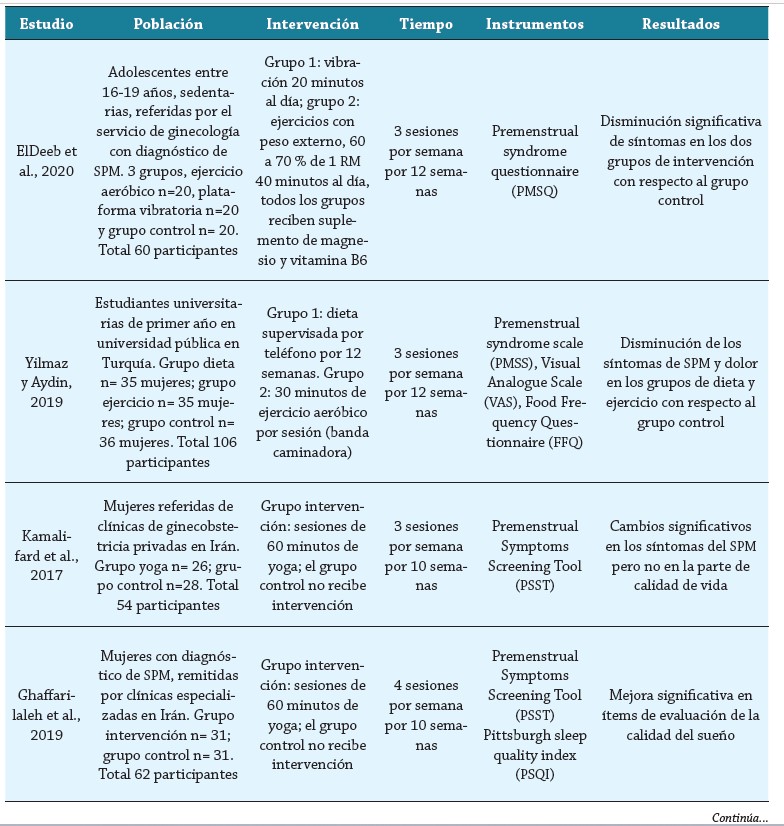
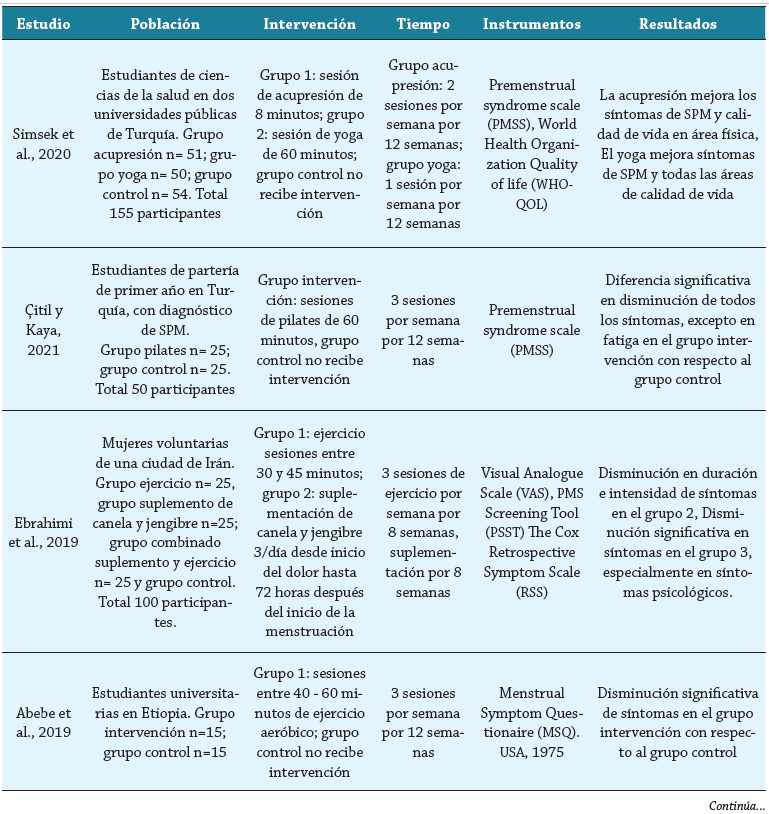
Población intervenida
La población intervenida corresponde principalmente a mujeres universitarias, a excepción de los ensayos clínicos llevados a cabo por Vaghela et al. (21) y Maged et al. (23), en los que las participantes fueron elegidas de centros juveniles y de un centro de fisioterapia, respectivamente. En todos los estudios realizados solo ElDeeb et al., Kamalifard et al. y Ghaffarilaleh et al. (24, 26, 27) incluyeron mujeres con diagnóstico clínico de SPM, remitidas por servicios de ginecología y ginecobstetricia. Esto llama la atención, ya que en la mayoría de los estudios las participantes no contaban con diagnóstico de SPM hasta su participación en los estudios, lo que apoya la afirmación de Kraemer y Kraemer (33), quienes en su estudio realizado en mujeres de Nueva York encontraron que muchas de ellas experimentaron síntomas por más de 5 años antes de obtener un diagnóstico, lo que impide recibir un tratamiento médico apropiado para este síndrome.
Tipo de intervención
La evidencia en los artículos consultados sugiere que hay diversas modalidades de actividad física susceptibles de ser usadas para favorecer el manejo del síndrome premenstrual. Una de las opciones más usada son los ejercicios aeróbicos (21, 22, 25, 30, 31). El ejercicio aeróbico es caracterizado por tener una duración prolongada, intensidad media y abarcar grandes grupos musculares, por lo que diversas actividades, técnicas y deportes pueden considerarse de tipo aeróbico. Los autores de estos estudios proponen sesiones con una fase de calentamiento inicial, seguido de una fase central con actividades como caminata, bicicleta estática y danza, entre otras. Otros autores proponen actividades más específicas, como la natación (23), ejercicios de tipo anaeróbico, enfocados en uso y el aumento de la fuerza muscular, como el pilates o ejercicios resistidos (24, 29), y práctica de técnicas como el yoga (21, 26-28).
Vaghela et al. (21) compararon los efectos de dos tipos de actividad física: ejercicios aeróbicos y yoga. En los resultados ambos grupos mostraron una disminución en la intensidad del dolor y los síntomas premenstruales, sin diferencias significativas entre los dos grupos, lo cual sugiere que el tipo de técnica o disciplina no es relevante para obtener los resultados esperados. Otros autores comparan el ejercicio físico con otras opciones de tratamiento no farmacológico; por ejemplo, el uso de plataformas vibratorias (24), modificación de la dieta (25), acupresión (28) y suplementación alimenticia (30). En estos estudios no se encuentran diferencias significativas entre los efectos del ejercicio y otras estrategias terapéuticas, pero las cifras de los instrumentos insinúan que los efectos del ejercicio físico son más evidentes, y el uso de dos técnicas (suplementación y ejercicio) muestra mayor beneficio que el ejercicio por sí solo.
Respecto a la duración de la intervención realizada en las mujeres participantes, la mayoría de los estudios revisados proponen un tiempo de intervención de 12 semanas, en las que las mujeres participantes realizan ejercicio físico con una frecuencia de 3 veces por semana. Algunos autores realizan intervenciones de 4 semanas (21, 30), mientras otros realizan intervenciones de 8 semanas (22, 28) o 10 (27). El tiempo de intervención parece no afectar los resultados de estos estudios, así como el tipo de intervención, ya que en todos los estudios se observa una mejoría en la intensidad y/o duración de los síntomas con la práctica de la actividad física.
Tipos de escalas usadas
En los estudios revisados, la mayoría de las participantes no contaban con un diagnóstico formal de SPM, por lo que se usaron escalas con fines diagnósticos y de severidad de síntomas previo a la intervención realizada, y como medio de evaluación de la eficacia de esta al final. La ACOG (34) plantea como medio diagnóstico la presencia de por lo menos un síntoma por dos ciclos menstruales consecutivos; los síntomas se agrupan en afectivos (depresión, irritabilidad, ansiedad, confusión y deterioro social) y somáticos (sensibilidad mamaria, distensión abdominal, cefalea y edema en miembros inferiores). La Asociación de Psiquiatría Americana (APA) en el Diagnostic and Statistical Manual of Mental Disorders (DSM IV)(35) propone 11 elementos diagnósticos para el TDPM relacionados con síntomas afectivos, con 5 condiciones posterior a la evaluación de estos: al menos uno de los 4 primeros síntomas debe estar presente; deben interferir con trabajo, estudio o vida social, deben presentarse al final de la fase lútea; no deben ser exacerbación de otros desórdenes psicológicos, y deben confirmarse por dos ciclos consecutivos (39). Algunos autores han diseñado escalas propias con base en los síntomas mencionados por la ACOG y el DSM IV para realizar el registro diario de síntomas (21, 23).
Una escala usada para determinar la severidad de los síntomas es la escala Premenstrual Symptoms Screening Tool (PSST), desarrollada por Steiner et al. (11) en Canadá. Esta escala consta de 14 ítems, principalmente de síntomas afectivos o psicológicos, excepto el último, en el que se pregunta por síntomas físicos (sensibilidad mamaria, dolor de cabeza, dolor articular, dolor muscular, inflamación, ganancia de peso). Estos ítems se califican como: en absoluto, leve, moderado y severo. Luego de calificar los síntomas se realiza la evaluación de áreas donde estos síntomas ocasionan interferencia: productividad o eficiencia, trabajo, familia, vida social y responsabilidades del hogar. Para un diagnóstico de SPM se debe tener uno de los primeros 4 ítems como moderado a severo, 4 ítems cualquiera como moderado y severo, y una o más áreas de interferencia. Esta escala ha sido validada y utilizada en Irán (26, 27, 30) y aplicada en estudios descriptivos en Brasil (36,37).
La escala Shortened Premenstrual Assesment Form (SPAF) fue usada por Nam y Cha (32), así como en otro tipo de estudios relacionados con el SPM (37, 40,41). Esta escala cuenta con 10 ítems relacionados con las categorías afecto, retención de agua y dolor. Los 10 ítems cuentan con una calificación mínima de 1 y máxima de 6: 1 es sin cambios y 6 es un cambio extremo. Si la suma de la escala es mayor a 27, se confirma un diagnóstico de SPM. Esta encuesta está basada en la Premenstrual Assesment Form (PAF), elaborada por Halbreich et al. en 1982 en Estados Unidos (42); en la versión original de la escala se incluyeron 95 ítems.
Los estudios realizados en Turquía (25, 29) utilizaron la escala Premenstrual Syndrome Scale (PMSS), escala desarrollada y validada en 2006 en Turquía por Gençdogan (43). Esta escala contiene 44 ítems, con una puntuación de 1 a 5 tipo Likert ("nunca", "rara vez", "algunas veces", "usualmente", "siempre"), con un posible rango entre 44 y 220 puntos. Se considera que una puntuación mayor a 88 es apropiada para diagnosticar SPM. En los artículos consultados no se especifican las preguntas realizadas, se desconoce si están agrupadas por categorías, y el artículo original de Gençdogan no se encuentra disponible online.
Abebe et al. (31) usaron una escala para evaluar los síntomas menstruales con el Menstrual Distress Questionnarie, desarrollado por Moos en 1968 (44), el cual incluye 47 ítems, agrupados en 8 subcategorías (dolor, concentración, cambios en comportamiento, reacciones autonómicas, retención de agua, afecto negativo, excitación y control). Se sugiere que este cuestionario sea aplicado en 3 momentos (menstrual, premenstrual e intermenstrual), por dos ciclos consecutivos, para determinar los síntomas más predominantes en cada fase del ciclo menstrual. Otro instrumento es el Menstrual Symptom Questionnaire (MSQ), desarrollado por Chesney et al. en 1964 (45). En este cuestionario se plantean 25 ítems, relacionados con dos tipos de dismenorrea: congestiva y espasmódica. Incluye 12 preguntas relacionadas con cada uno de los tipos de dismenorrea, y el último ítem consiste en una descripción de los dos tipos de dismenorrea, en la que la participante debe elegir cuál de los dos se asemeja más a su sintomatología. A pesar de que el instrumento se centra aparentemente en los síntomas menstruales, algunos ítems mencionan síntomas antes de la menstruación, por lo que fue usado para determinar la presencia de síntomas premenstruales por Abebe et al. (31).
ElDeeb et al. (24) usaron para su estudio la escala Premenstrual Syndrome Questionnaire (PMSQ). Esta escala tiene 5 subescalas: ansiedad, depresión, antojos, hiperhidratación y otros síntomas, además de dos síntomas que deben ser evaluados en los primeros días de la menstruación (calambres o cólicos y dolor de espalda). Se deben experimentar más del 50% del puntaje máximo en una o más de las subescalas durante dos ciclos consecutivos para confirmar el diagnóstico de SPM. Los autores no mencionan el origen o la validez de la escala.
Otros instrumentos de evaluación no directamente relacionados con el SPM son usados en los estudios, la Escala Visual Análoga (EVA) para evaluar el dolor es usada por Vaghela et al. (21) y Ebrahimi et al. (30). Ghaffarilaleh et al. (27) usaron la escala Pittsburgh Sleep Quality Index (PSQI) para evaluar la calidad de sueño en las mujeres con SPM. Mohebbi et al. (22) utiliza el cuestionario de depresión de Beck, para excluir a las participantes con diagnóstico de depresión en el estudio.
DISCUSIóN
Los beneficios de la actividad física son ampliamente conocidos para el manejo de diversas situaciones clínicas, por la activación y adaptación de los sistemas cardiovascular, respiratorio, nervioso e inmune, entre otros. En la mayoría de los ensayos clínicos analizados se muestra la efectividad de la actividad física en el tratamiento de los síntomas propios del SPM, tanto afectivos como físicos (14-17, 21-22), incluyendo aspectos como calidad de sueño y calidad de vida. Es importante resaltar que a pesar de la diversidad de la población participante en los estudios, y las diferentes escalas usadas para evaluar aspectos afectados en el SPM, los efectos son en general positivos para la gran variedad de síntomas. Estos autores no proponen un tipo de actividad física específica en sus intervenciones, por lo que se puede afirmar que cualquier actividad física o práctica deportiva es válida para el manejo de los síntomas del SPM.
Otros autores comparan los efectos del ejercicio físico con otras estrategias, como Yilmaz y Ardin (25), quienes comparan una intervención basada en ejercicio físico con una intervención basada en cambio de dieta; las dos intervenciones muestran resultados efectivos, sin diferencias significativas entre ellas. Simsek et al. (28) comparan los efectos del yoga y la acupresión, mostrando la efectividad de las dos técnicas, encontrando que el yoga muestra beneficios en todas las áreas de la calidad de vida, contrario a la acupresión, que parece mejorar sólo el nivel físico. Este estudio pone en evidencia que el ejercicio físico afecta de manera positiva la salud mental y emocional, además de los efectos a nivel sistémico ampliamente documentados. Ebrahimi et al. (30) comparan en tres grupos la efectividad del ejercicio, suplemento nutricional y la combinación de los dos, y encontraron mayor efectividad en la combinación del ejercicio con suplementación. Kamalifard et al. (26) apoyan la efectividad de la actividad física para el tratamiento de los síntomas, pero sugieren que en casos severos es necesario complementar el tratamiento con otro tipo de intervenciones.
Existen numerosos estudios clínicos que evalúan la efectividad de intervenciones con suplementación nutricional (46 - 48) y con fármacos anticonceptivos y/o antidepresivos (49 - 51). Los estudios analizados en esta revisión presentan resultados positivos sin los efectos secundarios de la suplementación nutricional o los fármacos usados en el SPM, teniendo además el ejercicio beneficios sistémicos a nivel del sistema cardiovascular y osteomuscular entre otros. Sin embargo, se recomienda la intervención médica para determinar la necesidad del uso de fármacos o suplementos nutricionales en tipos más severos del síndrome.
CONCLUSIONES
El SPM es un síndrome muy frecuente, pero actualmente no existen cifras de prevalencia en el mundo ni en nuestro país. Esto es preocupante, ya que muchas mujeres no cuentan con un diagnóstico y, por ende, un tratamiento apropiado para los síntomas de este cuadro clínico.
Se ha demostrado que la actividad física es una herramienta apropiada para prevenir y tratar los síntomas del SPM, tanto físicos como afectivos. Las modalidades de actividad física utilizadas son variadas, y todas han mostrado efectividad, lo que representa una ventaja al momento de usar esta herramienta como abordaje del SPM. Se recomienda practicar la actividad física 3 veces por semana para obtener resultados favorables en el manejo de la sintomatología.
También es recomendable combinar la intervención basada en actividad física con otras estrategias terapéuticas (dieta balanceada, terapias alternativas) para lograr un abordaje integral del SPM. Por lo anterior, sumado a la existencia de un componente psicológico en este síndrome, se infiere que es necesario un manejo interdisciplinario del mismo, con profesionales en las áreas de entrenamiento físico, nutrición y psicología.
Conflicto de intereses: el autor declara que no existe ningún potencial conflicto de interés relacionado con este artículo.
REFERENCIAS
1. Mihm M, Gangooly S, Muttukrishna S. The normal menstrual cycle in women. Anim Reprod Sci. 2011;124(3-4):229-36. doi: 10.1016/j.anireprosci.2010.08.030. Disponible en: https://www.science-direct.com/science/article/abs/pii/S0378432010004148?via%3Dihub.
2. Schmalenberger KM, Tauseef HA, Barone JC, Owens SA, Lieberman L, Jarczok MN, Girdler SS, Kiesner J, Ditzen B, Eisenlohr-Moul TA. How to study the menstrual cycle: Practical tools and recommendations. Psychoneuroendocrinology. 2021;123:104895. doi: 10.1016/j.psyneuen.2020.104895. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8363181/.
3. Imai A, Ichigo S, Matsunami K, Takagi H. Premenstrual syndrome: management and pathophysiolo-gy. Clin Exp Obstet Gynecol. 2015;42(2):123-8. PMID: 26054102.
4. Reid RL, Yen SSC. Premenstrual syndrome, Am J Obstet Gynecol. 1981;139(1);85-104. doi: https://doi.org/10.1016/0002-9378(81)90417-8 Disponible en: https://www.sciencedirect.com/science/article/ abs/pii/0002937881904178.
5. Dennerstein L, Lehert P, Bäckström TC, Heinemann K. Premenstrual symptoms-severity, duration and typology: an international cross-sectional study. Menopause international. 2009;15(3): 120-126. doi: https://doi.org/10.1258/mi.2009.009030. Disponible en: https://journals.sagepub.com/doi/abs/10.1258/mi.2009.009030
6. Kwan I, Onwude JL. Premenstrual syndrome. BMJ Clin Evid. 2015 ago 25;2015:0806. PMID: 26303988; PMCID: PMC4548199. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4548199/.
7. Silva C, Gigante DP, Carret MLV, Fassa AG. Population study of premenstrual syndrome. Rev Saude Publica. 2006;40(1):47-56. doi: https://doi.org/10.1590/S0034-89102006000100009. Disponible en: https://www.scielo.br/j/rsp/a/GJdrY4prF4KF3XXfdZ65FCP/?format=pdf&lang=en.
8. Frank RT. The hormonal causes of premenstrual tension. Arch Neurol Psychiatry, 1931;26(5): 10531057. doi: 10.1001/archneurpsyc.1931.02230110151009. Disponible en: https://jamanetwork.com/journals/archneurpsyc/article-abstract/645067
9. Greene R, Dalton K. The premenstrual syndrome. Br Med J. 1953;1(4818):1007-14. doi: 10.1136/ bmj.1.4818.1007. PMID: 13032605; PMCID: PMC2016383. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2016383/
10. Witkos J, Hartman-Petrycka M. The influence of running and dancing on the occurrence and progression of premenstrual disorders Int. J. Environ. Res. Public Health. 2021;18(15):7946. doi: https://doi.org/10.3390/ijerph18157946. Disponible en: https://www.mdpi.com/1660-4601/18/15/7946.
11. Steiner M, Macdougall M, Brown E. The premenstrual symptoms screening tool (PSST) for clinicians. Arch Womens Ment Health. 2003;6(3):203-209. doi: https://doi.org/10.1007/s00737-003-0018-4. Disponible en: https://link.springer.com/article/10.1007/s00737-003-0018-4.
12. Grady-Weliky TA. Premenstrual dysphoric disorder. N Engl J Med. 2003;348(5):433-438. doi: 10.1056/ NEJMcp012067. Disponible en: https://www.nejm.org/doi/full/10.1056/nejmcp012067.
13. Ontiveros M, Cortés J, Flores M. Comparación entre el tratamiento continuo y el intermitente con citalopram para el trastorno disfórico premenstrual. Salud Ment (Mex). 2003;26(3),37-45. Disponible en: https://www.medigraphic.com/cgi-bin/new/resumen.cgi?IDARTICULO=17249.
14. Halbreich U. The diagnosis of premenstrual syndromes and premenstrual dysphoric disorder-clinical procedures and research perspectives. Gynecol Endocrinol. 2004;19(6):320-334. doi: https://doi.org/10.1080/0951590400018215. Disponible en: https://www.tandfonline.com/doi/ abs/10.1080/0951590400018215.
15. Hofmeister S, Bodden S. Premenstrual Syndrome and Premenstrual Dysphoric Disorder. Am Fam Physician. 2016;94(3):236-40. PMID: 27479626.
16. Johnson SR, McChesney C, Bean JA. Epidemiology of premenstrual symptoms in a nonclinical sample. I. Prevalence, natural history and help-seeking behavior. J Reprod Med. 1988 abr;33(4):340-6. PMID: 3367333. Disponible en: https://pubmed.ncbi.nlm.nih.gov/3367333/ .
17. Posada-Villa JA, Aguilar-Gaxiola SA, Magaña CG, Gómez LC. Prevalencia de trastornos mentales y uso de servicios: resultados preliminares del Estudio nacional de salud mental. Colombia, 2003. Rev Colomb Psiquiatr. 2004;33(3):241-262. doi: https://doi.org/10.30788/RevColReh.v5.n1.2018.277. Disponible en: https://revistas.ecr.edu.co/index.php/RCR/article/view/277.
18. Osío-García A, Franco H. Síndrome de Tensión Premenstrual. Estudio Sintomatológico de 302 casos. Rev Colomb Obstet Ginecol. 1992;43(1), 43-49. Disponible en: https://revista.fecolsog.org/index. php/rcog/article/view/872/1027.
19. Alcocer-Vergara LM, Charris-Niebles MC, García-Revollo JC, Lacouture-Abuchaibe O, Meza-González YA, Peñaloza-Gutiérrez A. Prevalencia del Síndrome Premenstrual (SPM) y Trastorno Disfórico Premenstrual (TDPM) y su relación con factores sociodemográficos y antecedentes gineco-obstétricos en estudiantes de la Universidad del Norte con edad fértil entre los 18-25 años de edad en la ciudad de Barranquilla para el primer periodo del año 2015. Tesis de pregrado. Barranquilla, Universidad del Norte; 2015. Disponible en: https://manglar.uninorte.edu.co/bitstream/handle/10584/10748/1018450112. pdf?sequence=1.
20. Marrugo-Vega KE. Prevalencia y factores asociados al trastorno disfórico premenstrual en estudiantes de medicina de la Universidad de Cartagena. Tesis de posgrado. Cartagena, Universidad de Cartagena; 2011. Disponible en: https://repositorio.unicartagena.edu.co/bitstream/handle/11227/5302/traba-jo%20final%20de%20investigacion%20TDP%20para%20entrega%20-%20copia.pdf?sequence=1.
21. Vaghela N, Mishra D, Sheth M, Dani VB. To compare the effects of aerobic exercise and yoga on Premenstrual syndrome. J Edu Health Promot. 2019;8:199. doi: 10.4103/jehp.jehp_50_19. Disponible en: https://pubmed.ncbi.nlm.nih.gov/31867375/.
22. Mohebbi Dehnavi Z, Jafarnejad F, Sadeghi Goghary S. The effect of 8 weeks aerobic exercise on severity of physical symptoms of premenstrual syndrome: a clinical trial study. BMC Women's Health. 2018;18(1):80. doi: https://doi.org/10.1186/s12905-018-0565-5. Disponible en: https://pubmed. ncbi.nlm.nih.gov/29855308/.
23. Maged AM, Abbassy AH, Sakr HR, Elsawah H, Wagih H, Ogila AI, Kotb A. Effect of swimming exercise on premenstrual syndrome. Arch Gynecol Obstet. 2018;297(4):951-959. doi: 10.1007/s00404-018-4664-1. Disponible en: https://pubmed.ncbi.nlm.nih.gov/29350276/.
24. ElDeeb AM, Atta HK, Osman DA. Effect of whole body vibration versus resistive exercise on premenstrual symptoms in adolescents with premenstrual syndrome. Bull Fac Phys Ther. 2020;25. doi: https://doi.org/10.1186/s43161-020-00002-y Disponible en: https://bfpt.springeropen.com/articles/10.1186/s43161-020-00002-y
25. Yilmaz-Akyuz E, Aydin-Kartal Y. The effect of diet and aerobic exercise on Premenstrual Syndrome: Randomized controlled trial. Revista de Nutrição, 32, e180246. Epub. 2019. doi: https://doi.org/10.1590/1678-9865201932e180246 .Disponible en: https://www.scielo.br/j/rn/a/pKtvkXwZ33VLXd4yr-L9SV8v/?lang=en.
26. Kamalifard M, Yavari A, Asghari-Jafarabadi M, Ghaffarilaleh G, Kasb-Khah A. The effect of yoga on women's premenstrual syndrome: A randomized controlled clinical trial. Int J Fertil Womens Med. 2017;5(3):205-211. doi: https://doi.org/10.15296/IJWHR.2017.37. Disponible en: https://www.academia.edu/37794525/The_Effect_of_Yoga_on_Women_s_Premenstrual_Syndrome_A_Rando-mized_Controlled_Clinical_Trial?from=cover_page.
27. Ghaffarilaleh G et al. Effects of yoga on quality of sleep of women with premenstrual syndrome. Altern. Ther. Health Med. 2019; 25: 40-47. Disponible en: https://www.researchgate.net/profile/Va-hid-Ghaffarilaleh/publication/324774664_Effects_of_yoga_on_quality_of_sleep_of_women_with_ premenstrual_syndrome/links/5c0780fc458515ae5447b5b4/Effects-of-yoga-on-quality-of-sleep-of-women-with-premenstrual-syndrome.pdf.
28. Simsek Kucukkelepce D, Unver H, Nacar G, Tashan ST. The effects of acupressure and yoga for coping with premenstrual syndromes on premenstrual symptoms and quality of life. Complement Ther Clin Pract. 2021 feb;42:101282. doi: 10.1016/j.ctcp.2020.101282. Epub 2020 nov 30. PMID: 33310053. Disponible en: https://www.sciencedirect.com/science/article/abs/pii/S1744388120311579.
29. Çitil ET, Kaya N. Effect of pilates exercises on premenstrual syndrome symptoms: a quasi-experimental study. Complement Ther Med. 2021;57:102623. doi: https://doi.org/10.1016/j.ctim.2020.102623. Disponible en: https://www.sciencedirect.com/science/article/pii/S0965229920318902.
30. Ebrahimi-Azmoudeh B, Habibian M, Askari B. The Effectiveness of the Combination of Cinnamon and Ginger with Exercise Training in the Treatment of Dysmenorrhea and Premenstrual Syndrome. IJN. 2019; 32(121):68-81. doi: 10.29252/ijn.32.121.68. Disponible en: http://ijn.iums.ac.ir/article-13094-en.html
31. Abebe K, Deyuo M, Aychiluhim W. Effects of selected therapeutic aerobic exercise on remedial case of premenstrual syndrome in case of Arba Minch University. Pedagogics, psychology, medical-biological problems of physical training and sports. 2019;23(2):54-58. doi: https://doi.org/10.15561/18189172.2019.0201. Disponible en: https://cyberleninka.ru/article/n/effects-of-selected-therapeutic-aero-bic-exercise-on-remedial-case-of-premenstrual-syndrome-in-case-of-arba-minch-university.
32. Nam SJ, Cha C. Effects of a social-media-based support on premenstrual syndrome and physical activity among female university students in South Korea, J Psychosom Obstet Gynaecol. 2020;41(1):47-53. doi: https://doi.org/10.1080/0167482X.2018.1559811. Disponible en: https://www.tandfonline. com/doi/abs/10.1080/0167482X.2018.1559811.
33. Kraemer G, Kraemer R. Premenstrual Syndrome: Diagnosis and Treatment Experiences. Journal of Women's Health. 1998:893-907. doi: http://doi.org/10.1089/jwh.1998.7.893. Disponible en: https://www.liebertpub.com/doi/10.1089/jwh.1998.7.893
34. American College of Obstetricians and Gynecologists, Committee on Practice Bulletins. ACOG Practice Bulletin. Clinical management guidelines for obstetrician-gynecologists, n°. 32, nov 2001. No disponible online. Citado en Parra Armendáriz M, Carrasco Salazar O, Burgos Siegmund N. Síndrome pre-menstrual: desde la adolescencia hasta la tercera edad. Rev. centroam. obstet. ginecol. 2010:57-63. Disponible en: http://www.revistamedica.org/index.php/revcog/article/download/558/467.
35. Asociación Americana de Psiquiatría (APA). Manual diagnóstico y estadístico de los trastornos menta-les-DSM 5. Editorial Médica Panamericana; 2014.
36. Silva EAD, Pires DA. Prevalence of premenstrual syndrome and its psychological effects among university students who participate and do not participate in resistance training. Revista Brasileira de Ciências do Esporte. 2021;43. doi: https://doi.org/10.1590/rbce.43.e007420. Disponible en: https://www.scielo.br/j/rbce/a/Sd97T5WmWQYrG4MbG8gpdLy/abstract/?lang=en.
37. Prazeres L, Brito R, Ramos E. Regular physical exercise, sedentarism and characteristics of dis-menorrhea and premenstrual syndrome. Fisioterapia em Movimento. 2018:31. doi: https://doi. org/10.1590/1980-5918.031.AO18. Disponible en: https://www.scielo.br/j/fm/a/DWYffRHFRXSgJRbX4fQ5K7L/abstract/?lang=en
38. Bhuvaneswari K, Rabindran P, Bharadwaj B. Prevalence of premenstrual syndrome and its impact on quality of life among selected college students in Puducherry. Natl Med J India. 2019;32:17-19. doi: 10.4103/0970-258X.272109. Disponible en: https://nmji.in/prevalence-of-premenstrual-syndro-me-and-its-impact-on-quality-of-life-among-selected-college-students-in-puducherry/.
39. Hariri FZ, Moghaddam-Banaem L, Siah Bazi S' Saki Malehi A, Montazeri A. The Iranian version of the Premenstrual Symptoms Screening Tool (PSST): a validation study. Archives of women's mental health. 2013; 16(6): 531-537. doi: 10.1007/s00737-013-0375-6. Disponible en: https://pubmed.ncbi.nlm. nih.gov/23974654/.
40. Masho SW, Adera T, South-Paul J. Obesity as a risk factor for premenstrual syndrome. Journal ofPsychoso-matic Obstetrics & Gynecology. 2005;26(1): 33-39. doi: https://doi.org/10.1080/01443610400023049. Disponible en: https://www.tandfonline.com/doi/abs/10.1080/01443610400023049.
41. Omar K, Muthupalaniappen L, Idris IB, Amin RM, Shamsudin K, Mohsin SS. Premenstrual symptoms and remedies practiced by Malaysian women attending a rural primary care clinic. African Journal of Primary Health Care and Family Medicine. 2009;1(1): 1-5. doi: 10.4102/phcfm.v1i1.18. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4565918/pdf/PHCFM-1-018.pdf.
42. Halbreich U, Endicott J, Schacht S, Nee J. The diversity of premenstrual changes as reflected in the Premenstrual Assessment Form. Acta Psychiatrica Scandinavica. 1982; 65.1: 46-65. doi: https://doi.org/10.1111/j.1600-0447.1982.tb00820.x .Disponible en: https://onlinelibrary.wiley.com/doi/ abs/10.1111/j.1600-0447.1982.tb00820.x.
43. Gençdogan B. Premenstrual sendrom için yeni bir ölçek. Turki Psikiyatri. 2006;8(2):81-7. Disponible en: https://search.trdizin.gov.tr/yayin/detay/65289/
44. Moos RH. The development of a menstrual distress questionnaire. Psychosomatic medicine. 1968;30(6): 853-867. Disponible en: https://journals.lww.com/psychosomaticmedicine/Abstract/1968/11000/ The_D evelopment_of_a_Menstrual_Distress .6.aspx.
45. Chesney MA, Tasto, DL. The development of the menstrual symptom questionnaire. Behaviour Research and Therapy. 1975;13(4): 237-244. doi: https://doi.org/10.1016/0005-7967(75)90028-5. Disponible en: https://www.sciencedirect.com/science/article/abs/pii/0005796775900285?via%3Dihub
46. BahramiA,AvanA, Sadeghnia HR,EsmaeiliH,TayefiM,GhasemiF,NejatiSalehkhaniF, Arabpour-Dahoue M, Rastgar-Moghadam A, Ferns GA, Bahrami-Taghanaki H, Ghayour-Mobarhan M. High dose vitamin D supplementation can improve menstrual problems, dysmenorrhea, and premenstrual syndrome in adolescents. Gynecol Endocrinol. 2018;34(8):659-663. doi: 10.1080/09513590.2017.1423466. Disponible en: https://www.tandfonline.com/doi/abs/10.1080/09513590.2017.1423466?journalCode=igye20
47. Heidari H, Amani R, Feizi A, Askari G, Kohan S, Tavasoli P. Vitamin D Supplementation for Premenstrual Syndrome-Related inflammation and antioxidant markers in students with vitamin D deficient: a randomized clinical trial. Sci Rep. 2019;9(1):14939. doi: 10.1038/s41598-019-51498-x. Disponible en: https://www.nature.com/articles/s41598-019-51498-x.
48. Jafari F, Amani R, Tarrahi MJ. Effect of Zinc Supplementation on Physical and Psychological Symptoms, Biomarkers of Inflammation, Oxidative Stress, and Brain-Derived Neurotrophic Factor in Young Women with Premenstrual Syndrome: a Randomized, Double-Blind, Placebo-Controlled Trial. Biol Trace Elem Res. 2020;194(1):89-95. doi: 10.1007/s12011-019-01757-9. Disponible en: https://link. springer.com/article/10.1007/s12011-019-01757-9.
49. Shehata NAA, Moety GAFA, El Wahed HAA, Fahim AS, Katta MA, Hussein GK. Does Adding Fluoxe-tine to Combined Oral Contraceptives Containing Drospirenone Improve the Management of Severe Premenstrual Syndrome? A 6-Month Randomized Double-Blind Placebo-Controlled Three-Arm Trial. Reprod Sci. 2020;27(2):743-750. doi: 10.1007/s43032-019-00080-x. Disponible en: https://link. springer.com/article/10.1007/s43032-019-00080-x.
50. Nazari H, Yari F, Jariani M, Marzban A, Birgandy M. Premenstrual syndrome: a single-blind study of treatment with buspirone versus fluoxetine. Arch Gynecol Obstet. 2013;287(3):469-72. doi: 10.1007/s00404-012-2594-x. Disponible en: https://link.springer.com/article/10.1007/s00404-012-2594-x.
51. Bäckström T, Ekberg K, Hirschberg AL, Bixo M, Epperson CN, Briggs P, Panay N, O'Brien S. A randomized, double-blind study on efficacy and safety of sepranolone in premenstrual dysphoric disorder. Psychoneuroendocrinology. 2021;133:105426. doi: 10.1016/j.psyneuen.2021.105426. Disponible en: https://www.sciencedirect.com/science/article/pii/S0306453021003000?via%3Dihub.