Fecha de recepción: 3 de febrero de 2023 Fecha de aceptación: 20 de junio de 2023
ARTíCULO ORIGINAL https://dx.doi.org/10.14482/sun.40.01.357.1 59
Hemorragia intraventricular y factores asociados en recién nacidos pretérmino: Cohorte retrospectiva
Intraventricular hemorrhage and factors associated in preterm newborns
Isabel Cristina Sánchez Escobar1, Juan Nicolás Sarmiento Naranjo2, María José Marín3, María Alejandra Palacio VelásqÜez4, Juan Pablo Orozco Forero5, Libia María Rodríguez Padilla6
1 Especialista en Pediatría, Universidad Pontificia Bolivariana, Medellín (Colombia). http://orcid.org/0000-0002-4980-892x. https://scienti.minciencias.gov.co/cvlac/visualizador/generarCurriculoCv.do?cod_rh=0001652965
2 Estudiante de Medicina, miembro Semillero de Investigación (SIFAM), Universidad Pontificia Bolivariana, Medellín (Colombia). http://orcid.org/0000-0002-7169-5220. https://scienti.minciencias.gov.co/cvlac/visualizador/generarCurriculoCv.do?cod_rh=0002076454
3 Estudiante de Medicina, miembro Semillero de Investigación (SIFAM), Universidad Pontificia Bolivariana, Medellín (Colombia). http://orcid.org/0000-0003-1060-365X. https://scienti.minciencias.gov.co/cvlac/visualizador/generarCurriculoCv.do?cod_rh=0000149391
4 Estudiante de Medicina, miembro Semillero de Investigación (SIFAM), Universidad Pontificia Bolivariana, Medellín (Colombia). http://orcid.org/0000-0001-5634-4986. https://scienti.minciencias.gov.co/cvlac/visualizador/generarCurriculoCv.do?cod_rh=0001789962
5 Especialista en Pediatría. Docente Facultad de Medicina, Universidad Pontificia Bolivariana, Medellín (Colombia). http://orcid.org/0000-0002-4166-4773 https://scienti.minciencias.gov.co/cvlac/ visualizador/generarCurriculoCv.do?cod_rh=0001665873.
6 MSc en Epidemiología. Docente Facultad de Medicina, Universidad Pontificia Bolivariana, Medellín(Colombia). http://orcid.org/0000-0001-7294-3735. https://scienti.minciencias.gov.co/cvlac/ visualizador/generarCurriculoCv.do?cod_rh=0000043648.
Correspondencia: Libia María Rodríguez Padilla. Escuela de Ciencias de la Salud, Universidad Pontificia Bolivariana. libia.rodriguez@upb.edu.co. Calle 78 B n°. 72 a-109. Medellín, Colombia. Teléfono: (+57) 448-83-48, extensión 19323, Fax +57(4)2572428.
RESUMEN
Objetivo: Estimar la frecuencia de la hemorragia intraventricular y los factores asociados en neonatos pretérmino hospitalizados en una unidad de cuidado intensivo neonatal de alta complejidad.
Metodología: Estudio de cohorte, en el que se incluyeron neonatos menores de 37 semanas de gestación, atendidos en una institución de alta complejidad, entre enero de 2015 hasta diciembre de 2018; se valoró el desarrollo de hemorragia intraventricular diagnosticada por métodos de imagen. Los datos se obtuvieron a partir de la revisión de las historias clínicas electrónicas y se analizaron variables sociodemográficas y clínicas.
Resultados: Se incluyeron 296 pacientes, 128 (43,2%) eran mujeres; 23 pacientes (7,8%) desarrollaron hemorragia intraventricular, la cual predominó en el sexo femenino (11,7%). La mediana de edad gestacional fue de 34 semanas. Los factores asociados al desarrollo de hemorragia intraventricular fueron el peso al nacer por debajo de 1500 gr, las infecciones (p<0,0001), los cuadros de apneas (<0,0001), la hiperglicemia (p = 0,025) y la necesidad de surfactante (p= 0,019); por su parte, los esteroides prenatales se comportaron como un factor protector (p=0,002). Los pacientes con hemorragia intraventricular tuvieron mayor necesidad de ventilación mecánica, mayor uso de inotrópicos o vasopresores, más transfusiones y mayor estancia hospitalaria.
Conclusiones: A pesar de que la hemorragia intraventricular resultó ser una patología poco frecuente en la población de neonatos analizada, existen factores de riesgo que se relacionan con su desarrollo, como la edad gestacional, el bajo peso al nacer, las infecciones, las apneas y la hiperglicemia.
Palabras clave: recién nacido prematuro, hemorragia cerebral intraventricular, recién nacido de muy bajo peso, factores de riesgo.
ABSTRACT
Objective: Estimate the frequency of intraventricular hemorrhage and associated factors in hospitalized preterm infants in a highly complex neonatal intensive care unit.
Methodology: Cohort study, which included neonates younger than 37 weeks gestation, attended in a highly complex institution, between January 2015 and December 2018; The development of intraventricular hemorrhage diagnosed by imaging methods was assessed. The data was obtained from the review of the electronic medical records and sociodemographic and clinical variables were analyzed.
Results: 296 patients were included, 128 (43.2%) were women; 23 patients (7.8%) developed intraventricular hemorrhage, which predominated in the female sex (11.7%). The median gestational age was 34 weeks. The factors associated with the development of in-traventricular hemorrhage were birth weight below 1500 gr, infections (p <0.0001), apnea symptoms (<0.0001), hyperglycemia (p = 0.025) and surfactant requirement (p = 0.019); meanwhile, prenatal steroids behaved as a protective factor (p = 0.002). Patients with intraventricular hemorrhage had a greater need for mechanical ventilation, use of inotropics or vasopressors, more transfusions, and a longer hospital stay.
Conclusions: Despite the fact that intraventricular hemorrhage turned out to be a rare pathology in the analyzed neonatal population, there are risk factors related to its development, such as gestational age, low birth weight, infections, apneas, and hyperglycemia.
Keywords: infant, premature, cerebral intraventricular hemorrhage, infant, very low birth weight, risk factors.
INTRODUCCIóN
La hemorragia intraventricular (HIV) es el tipo de hemorragia intracraneal más común y grave del recién nacido, generada por la ruptura de los vasos de la matriz germinal y las regiones periventriculares del cerebro, con secuelas neurológicas y mortalidad importante (1,2). Las hemorragias grado I y II representan 80% de todos los casos (3).
La HIV se produce principalmente en aquellos neonatos menores de 34 semanas de gestación, de los cuales 33% son menores de 29 semanas, y en aquellos con peso por debajo de 1500 grs., de los cuales 10 a 20% tienen un peso entre 1000 y 1500 grs. (gramos) y hasta en un 70% son menores de 700 grs. (1,3-5).
A pesar del aumento de la supervivencia de los neonatos pretérminos, la incidencia de HIV se ha mantenido estable en las últimas décadas en un 45% (6,7). Sin embargo, su pronóstico ha mejorado gracias a los cuidados intensivos neonatales, el aumento del uso de esteroides antenatales, reducción del uso de fórceps y aplicación de surfactante postnatal (4,7-10).
En la literatura varios factores de riesgo han sido asociados con el desarrollo de HIV, tales como: reanimación por asfixia, corioamnionitis, hemorragia antenatal materna, uso de catecolaminas, sepsis temprana, ventilación mecánica, uso de óxido nítrico, cardiopatía congénita, gestaciones múltiples, parto vaginal, punciones lumbares, hipotensión que requiere terapia médica y convulsiones (10-11).
Por otra parte, la HIV se ha asociado con mayor estancia en unidades de cuidado intensivo neonatal (UCIN) e incremento del riesgo de muerte, principalmente en neonatos de sexo masculino o con hemorragias grado III o IV, las cuales además pueden producir dilatación ventricular e hidro-céfalo secundario (9,12-14).
En nuestro medio, según el Instituto Nacional de Salud, la incidencia de bajo peso al nacer en 2020 fue de 3,03 por 100 nacidos vivos (15), y existe un estudio en el que se evidencia una incidencia de HIV del 29,8%, el cual reporta como factores de riesgo, la edad gestacional y el peso al nacer; desde entonces no se han realizado actualizaciones (16).
El objetivo de estudio fue estimar la frecuencia de HIV y los factores asociados en neonatos pretér-mino, atendidos en una institución de alta complejidad, durante 2015 y 2018.
MATERIALES Y MéTODOS
Diseño y población de estudio
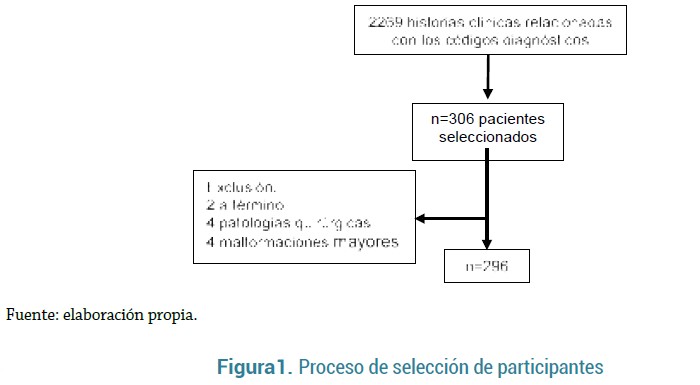
Estudio de cohorte retrospectivo, en el que se incluyeron recién nacidos menores de 37 semanas de gestación con diagnóstico imagenológico de HIV en un hospital de alto nivel de complejidad de Medellín (Colombia), entre enero de 2015 y diciembre de 2018. Se excluyeron pacientes con malformaciones mayores o patologías quirúrgicas.
Durante el período se atendieron 2269 neonatos, de los cuales se estimó una muestra mínima de 306 neonatos pretérmino, teniendo en cuenta una proporción esperada de 21% de HIV, un error de muestreo de 4,5%, un nivel de confianza del 95% y un sobremuestreo del 10%.
Proceso de recolección de información
Una vez se obtuvo el aval ético de la institución, se solicitó el listado de recién nacidos pretérmino, atendidos durante el periodo de estudio, con base en códigos CIE10 (P073 Inmaduridad extrema, P072 Otros recién nacidos pretérmino).
Se seleccionó una muestra aleatoriamente y se revisó la información desde el momento de ingreso a la institución hasta el alta hospitalaria ingresándose en un formato en Microsoft Excel.
Las variables recolectadas fueron:
- Sociodemográficas: edad gestacional, sexo, entre otros.
- Clínicas: hemorragia anteparto, restricción del crecimiento intrauterino (RCIU), corioam-nionitis, esteroides antenatales, vía del parto, peso al nacer, alteración neurológica al nacer, necesidad, modo y tiempo de ventilación mecánica, infecciones, hiperglucemia, apneas, transfusiones, necesidad de inotrópicos, vasopresores u óxido nítrico, examen neurológico al alta, mortalidad y estancia hospitalaria, entre otros.
- Variables imagenológicas: según las ecografías gestacionales: alteraciones morfológicas e índice de líquido amniótico (oligoamnios: menos de 8 centímetros (cm); polihidramnios: más de 20cm, normal: 8-20cm) y con base en la ecografía transfontanelar y/o resonancia magnética cerebral (RMN) o tomografía axial computarizada de cráneo (TAC): presencia de HIV, grado de HIV (I: compromiso del surco caudotalámico; II: compromiso de la luz ventricular sin dilatar su tamaño; III: dilatación ventricular y IV: afectación parenquimatosa con infarto venoso), hemorragia cerebelosa, hidrocefalia posthemorrágica, leucomalacia periventricular, (analizadas al diagnóstico inicial y con imágenes de control) y grado de HIV al alta.
Análisis estadístico
Las variables cualitativas se expresaron en frecuencias absolutas y relativas y las cuantitativas con mediana y rangos intercuartílicos (RIC: p25-p75) o promedio con desviación estándar (DE) según la distribución de datos.
Para establecer la asociación entre los factores y la presencia de HIV, se utilizó la prueba de chi-cua-drado o la prueba exacta de Fisher en caso de ser necesario. Un valor de p <0,05 se consideró estadísticamente significativo. Se estimaron los riesgos relativos y sus intervalos de confianza al 95%.
Para ajustar los posibles factores asociados a la presencia de HIV (variable dependiente), se utilizó el modelo lineal generalizado, que permitió realizar un análisis multivariado de regresión binomial con función de enlace logarítmica (regresión log-binomial) para la estimación de los riesgos relativos, ajustados con sus respectivos intervalos de confianza. Para el ingreso de las variables independientes al modelo, se utilizó el criterio estadístico de un valor p<0,25 en el análisis bivariado. La bondad de ajuste del modelo se evaluó por medio de la prueba de la desviación, la cual mostró un buen ajuste (valor: 113,6; p=0,403).
Un valor de p <0,05 se consideró estadísticamente significativo. Los análisis se realizaron en IBM SPSS versión 25.
Consideraciones éticas
Esta investigación se clasificó como un estudio sin riesgo según la Resolución 008430 de 1993 del Ministerio de Salud y Protección Social y contó con el aval del Comité de ética en Investigación en Salud de la Universidad Pontificia Bolivariana (UPB) mediante acta 14 de 2019.
RESULTADOS
Entre enero de 2015 y diciembre de 2018, 2269 pacientes fueron identificados con códigos diagnósticos relacionados con HIV; de estos se seleccionaron 296. El proceso se describe en la figura 1.
Características sociodemográficas y clínicas
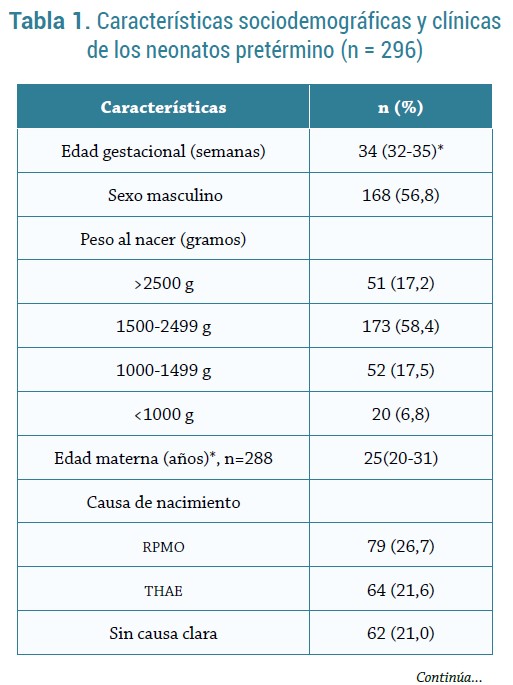
De los 296 neonatos evaluados, 56,8% eran hombres; la mediana de edad gestacional al nacer fue 34 semanas (RIC: 32-35); la mayoría pesaron al nacer entre 1500 y 2499 g (n: 173; 58,4%). En cuanto a las variables clínicas, la mediana de la edad materna fue de 25 años (RIC: 14-43) y la principal causa de nacimiento pretérmino fue la ruptura prematura de membranas ovulares (RPMO) (n:79; 26,7%) (tabla 1). Veintitrés pacientes (7,8%) desarrollaron HIV en una mediana de tiempo de 7 días (RIC: 3-19).

Factores asociados a HIV
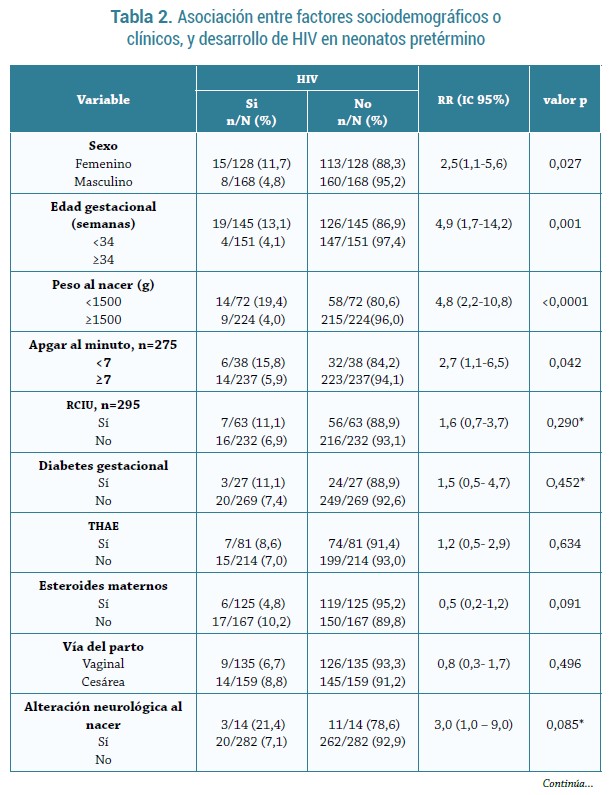
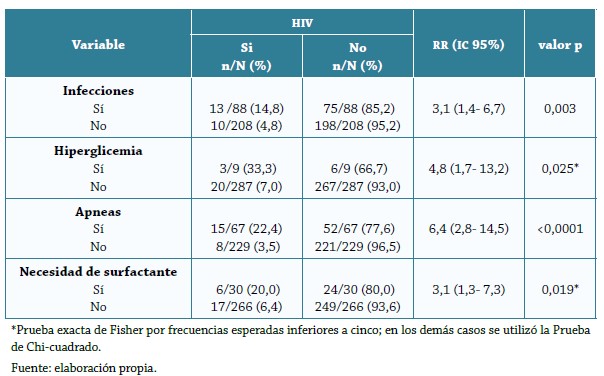
Aunque más de la mitad de los pacientes eran de sexo masculino, la HIV se presentó con mayor frecuencia en neonatos del sexo femenino, 11,7%, frente a 4,8% del masculino, p=0,027, con edad gestacional menor a 34 semanas (13,1%) comparado con aquellos mayores o iguales a 34 semanas (4,1%), p=0,001; en pacientes con peso al nacer menor a 1500 gr(19,4%) versus solo 4,0% en aquellos con peso >1500 g (p<0,0001). Otros factores asociados a la presencia de HIV fueron: infecciones (p=0,003), apneas (<0,0001), hiperglicemias (p=0,025) y necesidad de surfactante (p=0,019) (tabla 2).
Aunque se observó una mayor frecuencia de HIV en neonatos con alteraciones neurológicas al nacer (21,4%) que en aquellos sin estas alteraciones (7,1%), esto no logró ser estadísticamente significativo (p=0,085). De igual, manera, el uso de esteroides maternos no alcanzó a ser estadísticamente significativo, pero se observó una tendencia a menor frecuencia de HIV en neonatos cuyas madres recibieron este tipo de medicamento durante el embarazo (p=0,091). Con respecto a los demás factores, no se encontró asociación entre estos y la aparición de HIV en neonatos pre-término (tabla 2).
De los pacientes con HIV, dos (10%) tuvieron alteraciones en las ecografías gestacionales, ambos con dilatación del seno coronario, en uno de ellos con comunicación interventricular y en el otro con cardiomegalia; además, uno con polihidramnios.
En cuanto a otras comorbilidades maternas, un paciente con HIV tuvo antecedente materno de trombocitopenia o trastornos de la coagulación; además, anemia (n:1), síndrome de HELLP (n:2) e hipotiroidismo (n:1). Ninguno tuvo corioamnionitis.
Entre las causas de nacimiento pretérmino en los pacientes con HIV se encontró: abrupción de placenta (n:1), embarazos múltiples, gemelar o trigelar (n:2 y n:1, respectivamente) e intento de aborto (n:1). Uno tuvo antecedente de trauma durante el parto y uno de ellos requirió parto instrumentado. Ninguno presentó hemorragia anteparto.
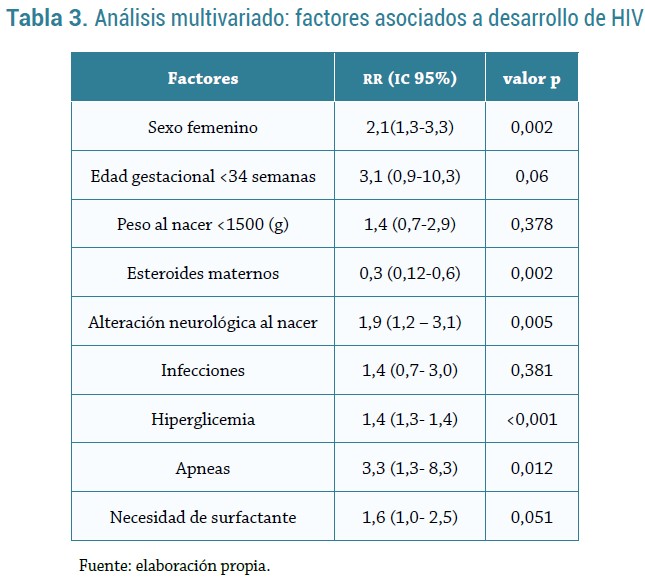
Cuando se evaluó en conjunto el efecto de aquellas variables que habían mostrado asociación o tendencia para HIV, se encontró que el sexo femenino (p=0,002), las apneas (p=0,012), tener hiperglicemia (p<0,001) y tener alteraciones neurológicas al nacer (p=0,005) fueron factores de riesgo para la HIV, independientemente de la presencia de las otras variables (tabla 3).
Comportamiento de los pacientes con HIV
De los 23 pacientes que desarrollaron HIV, 18(85,7%) desarrollaron una HIV grado I. Durante el seguimiento se tomaron ecografías de control en 16/21 (76,2%) de los pacientes, y se evidenció que la mayoría continuaba presentando hemorragia grado I, (n: 14, 93,3%), sin progresión y que la ecografía antes del alta tampoco presentó variaciones (n: 13; 86,7%) (tabla 4).

Procedimientos y evolución
La mediana de estancia hospitalaria fue 11 días (RIC:5-22 días), siendo mayor en los pacientes con HIV (Mediana:17, RIC: 3-51 días) que en aquellos sin HIV (Mediana:11, RIC:5-20 días).
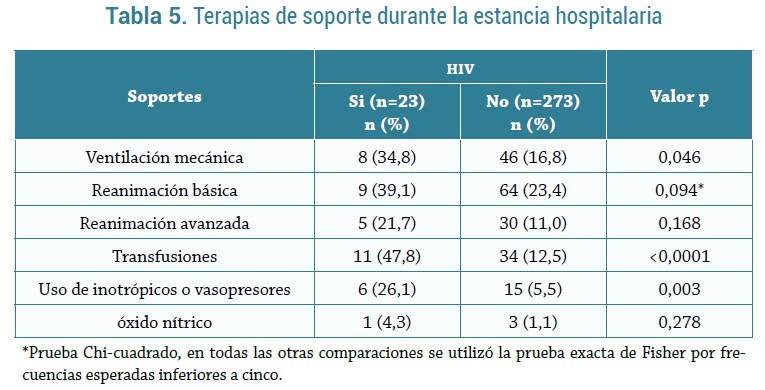
En la tabla 5 se describen los soportes requeridos por los pacientes. Los neonatos con HIV requirieron más ventilación mecánica (p=0,046), uso de inotrópicos o vasopresores (p=0,003) y tras-fusiones (p<0,0001) que los neonatos sin HIV. El tipo de ventilación mecánica más frecuente en pacientes con HIV fue ventilación de alta frecuencia (VAFO) en siete casos; de estos, cinco también requirieron ventilación mecánica convencional; por el contrario, en el grupo de pacientes sin HIV que requirieron ventilación (n=46), la modalidad más frecuente fue la ventilación mecánica convencional 41(89,1%), con una duración entre 1-10 días de terapia.
Ningún paciente con HIV desarrolló hemorragia cerebelosa, leucomalacia periventricular ni hidrocefalia posthemorrágica. Sólo en uno se realizó RMN para corroborar hallazgos, y se evidenció disminución en el proceso de mielinización en topografía del tallo cerebral, con ligera hiperintensidad alrededor de los tractos tegmentales posteriores descendentes. Además, dos tuvieron anormalidades neurológicas al alta, uno de ellos diástasis de fontanelas y el otro ptosis palpebral.
La mortalidad total fue 14 (4,7%), siendo mayor en pacientes con HIV, 5/23 (21,7%), en comparación con aquellos sin HIV, 9/273 (3,3%), p=0,002. Las principales causas de muerte fueron: choque hipovolémico (n: 1) e insuficiencia respiratoria (n: 4) en el grupo de HIV, mientras que en el grupo sin HIV las principales causas fueron: choque séptico (n: 2), insuficiencia respiratoria (n: 6, originada principalmente por enfermedad de membrana hialina) y choque cardiogénico (n: 1).
DISCUSIóN
En este estudio la frecuencia de HIV (7,8 %) fue inferior a la reportada (12-26%) (3,7,17,18), siendo más común a menor edad gestacional, específicamente por debajo de 34 semanas. De igual manera, la frecuencia fue inferior a la reportada por Caldas y et al., quienes reportaron una incidencia de HIV del 12% (3) o al estudio publicado por Ayala, Carvajal et al., con una incidencia del 29,8% (16). Estas variaciones pueden relacionarse con las diferentes interpretaciones de las ecografías craneales, que son operador-dependiente, y el tamaño muestral de cada estudio.
Adicionalmente, la HIV se desarrolló más frecuentemente en neonatos de bajo peso, principalmente con peso menor de 1500 g, similar a lo reportado por los protocolos de la Sociedad Española de Neonatología, la Sociedad Europea de Neurología Pediátrica (11) y otras publicaciones (4,10,19-21).
En cuanto a la relación entre el sexo y la HIV, se observó que los neonatos de sexo femenino tienen mayor riesgo de HIV; contrario a lo evidenciado en la literatura, en la cual informan una presentación más frecuentes de HIV en pacientes del sexo masculino; lo anterior podría deberse a diferencias en el diseño del estudio y tamaño de la muestra (9,19,22), a la severidad de la HIV ( 20, 22 ), debido a que en nuestro estudio la HIV grado IV, la cual es más frecuente en niños, sólo se presentó en un solo caso.
A pesar de que estudios previos muestran asociaciones entre RCIU con el desarrollo de HIV (4,6,14,23,24), en nuestro estudio estos factores no mostraron asociación; lo que podría deberse a que el diagnóstico de RCIU se realiza por ecografía, la cual es operador-dependiente.
Con respecto a los antecedentes de hemorragia anteparto y corioamnionitis materna, no se pudo establecer una posible relación, pues la hemorragia sólo se presentó en un caso de HIV y ninguno tuvo antecedente de corioamnionitis. Por otra parte, el uso de esteroides prenatales se comportó como un factor protector para HIV en presencia de otros factores, similar a lo reportado en otros estudios (4,25).
Además, no se encontraron diferencias significativas entre los neonatos nacidos por parto vaginal y por cesárea. Opuesto a lo descrito sobre la reducción del riesgo de HIV con las cesáreas electivas y el aumento de este con el parto vaginal y la cesárea de emergencia (4,23). Sin embargo, esto aún es controversial, por lo que valdría la pena realizar más investigaciones.
Un examen neurológico anormal al nacer, la hiperglicemia y las apneas también se correlacionaron con el desarrollo de HIV, similar a lo reportado en otras publicaciones (9,11,20). Con respecto al mayor riesgo de HIV en los primeros 4-5 días de vida postnatales (20,25), en nuestro estudio, el 50% de los pacientes la desarrollaron los primeros cinco días de vida.
La HIV fue principalmente grado I; consistente con otras publicaciones, en las cuales además informan una tasa de progresión del 10-40% (11); sin embargo, en nuestro estudio continuó predominando la HIV grado I, lo que podría explicarse por tiempos de control imagenológico diferentes.
Como era de esperarse, los neonatos con HIV tuvieron mayor uso de ventilación mecánica (con mayor requerimiento de VAFO); transfusiones, inotrópicos y vasopresores; similar a otros estudios (6,16).
Con respecto a las complicaciones, se ha observado hidrocefalia en 8,4% de los pacientes con HIV (9). Sin embargo, en nuestro estudio no se evidenciaron dichas complicaciones lo que podría explicarse por el tamaño muestral.
La estancia hospitalaria, acorde con otros estudios, fue mayor en el grupo de HIV (17). La mortalidad fue del 21,7%, mayor a la reportada entre 5-10% (4,9,17). Estas diferencias pueden deberse a que en otros estudios se excluyó la muerte dentro de las primeras 12 horas, mientras que en el nuestro se tomó en cualquier momento de la estancia hospitalaria. Adicional a esto, los neonatos que fallecieron tenían otras comorbilidades que empeoraron aún más su pronóstico, y la HIV como tal no fue la causa directa de la muerte.
La principal limitación de esta investigación fue el tamaño muestral. Sin embargo, esta investigación representa un punto de partida para estudios futuros, que pudieran realizarse de forma prospectiva con un mayor número de pacientes. Cabe mencionar que si bien se estimó un tamaño mínimo para la realización de este estudio, su cálculo se basó en una frecuencia de HIV mayor a la observada basándonos en reportes en otros contextos.
Como fortaleza, este trabajo permite conocer la frecuencia actualizada de la HIV en neonatos pretérmino en nuestra población, que se sabe que cada día aumenta más y donde el único reporte local, hasta donde sabemos, es de 2007 (16).
Concluimos que a pesar de que la HIV no es tan frecuente en nuestra población, sí reviste riesgo importante y se relaciona con factores como edad gestacional menor de 34 semanas, peso al nacer igual o menor de 1500 g, infecciones e hiperglicemia, y existen factores protectores como los esteroides antenatales.
Conflicto de intereses
Los autores declaran no tener conflicto de intereses.
Fuente de financiación:
Este estudio fue financiado en parte por la Universidad Pontificia Bolivariana.
REFERENCIAS
1. Ayala AM, Carvajal LF, Carrizosa J, Galindo á, Cornejo JW. Intraventricular hemorrage in preterm infants. Iatreia. 2005;18(1):71-77.
2. Piña-Garza JE, James KC. Increased intracranial pressure. In: Piña-Garza JE, James KC, editores. Fenichel's Clinical Pediatric Neurology (8a ed.). Elsevier;2019 p.91-114. https://doi.org/10.1016/ C2015-0-06960-X.
3. Caldas JP, Braghini CA, Mazzola TN, Vilela MM, Marba ST. Peri-intraventricular hemorrhage and oxidative and inflammatory stress markers in very-low birth weight newborns. J Pediatr (Rio J). 2015;91(4):373-379. https://doi.org/10.1016/j.jped.2014.09.008.
4. Poryo M, Boeckh JC, Gortner L, Zemlin M, Duppré P, Ebrahimi-Fakhari D et al. Ante-, peri- and postnatal factors associated with intraventricular hemorrhage in very premature infants. Early Hum Dev. 2018;116:1-8. https://doi.org/10.1016/j.earlhumdev.2017.08.010.
5. TekgÜndÜz, Kadir Serafettin, and Sibel Ejder TekgÜndÜz. Hypobaric birth room may prevent intraventricular hemorrhage in extremely low birth weights infants. Medical hypotheses.2018 (119): 11-13. https://doi.org/10.1016/j.mehy.2018.07.013
6. Ment LR, Ådén U, Bauer CR, Bada HS, Carlo WA, Kaiser JR et al. Genes and environment in neonatal intraventricular hemorrhage. Semin Perinatol. 2015;39(8):592-603. https://doi.org/10.1053/j.semperi.2015.09.006
7. Wilson D, Kim D, Breibart S. Intraventricular Hemorrhage and Posthemorrhagic Ventricular Dilation: Current Approaches to Improve Outcomes. Neonatal Netw. 2020;39(3):158-169. doi:10.1891/07300832.39.3.158.
8. De Vries LS. Intracranial hemorrhage and vascular lesions in the neonate. In: Fanaroff and Martin's Neonatal- Perinatal Medicine (11a ed.). Elsevier Mosby; 2020.p. 970-988.
9. Han RH, McKinnon A, CreveCoeur TS, Baksh BS, Mathur AM, Smyser CD, et al. Predictors of mortality for preterm infants with intraventricular hemorrhage: a population-based study. Childs Nerv Syst. 2018;34(11):2203-2213. doi: https://doi.org/10.1007/s00381-018-3897-4.
10. Tan AP, Svrckova P, Cowan F, Chong WK, Mankad K. Intracranial hemorrhage in neonates: A review of etiologies, patterns and predicted clinical outcomes. Eur J Paediatr Neurol. 2018;22(4):690-717. https://doi.org/10.1016/j.ejpn.2018.04.008.
11. Cabañas F, Pellicer A. Lesión cerebral en el niño prematuro. Protocolos Diagnóstico Terapéuticos de la AEP: Neonatología. 2008;27:253-269. Disponible en: https://www.aeped.es/sites/default/files/ documentos/27.pdf.
12. Kassal R, Anwar M, Kashlan F, Smulian J, Hiatt M, Hegyi T. Umbilical vein interleukin-6 levels in very low birth weight infants developing intraventricular hemorrhage. Brain Dev. 2005;27(7):483-487. https://doi.org/10.1016/j.braindev.2004.12.003.
13. Volpe JJ. Impaired Neurodevelopmental Outcome After Mild Germinal Matrix-Intraventricular Hemorrhage. Pediatrics. 2015;136(6):1185-1187. https://doi.org/10.1542/peds.2015-3553.
14. Mukerji A, Shah V, Shah PS. Periventricular/Intraventricular Hemorrhage and Neurodevelopmental Outcomes: A Meta-analysis. Pediatrics. 2015;136(6):1132-1143. https://doi.org/10.1542/peds.2015-0944
15. Ospina ML, Prieto FE, Walteros D, Quijada H. BES: Boletín epidemiológico, semana 11, 2020. Instituto Nacional de Salud. Dirección de Vigilancia y Análisis del Riesgo en Salud Pública. https://doi.org/10.33610/23576189.2020.11
16. Ayala M, Carvajal LF, Carrizosa J, Galindo á, Cornejo JW, Sánchez Y. Evaluación de la incidencia y los factores de riesgo para hemorragia intraventricular (HIV) en la cohorte de recién nacidos prematuros atendidos en la unidad neonatal del Hospital Universitario San Vicente de Paúl de Medellín, en el periodo comprendido entre enero de 1999 y diciembre de 2004. Iatreia.2007;20(4)341-353.
17. Soussa DS, Soussa AS, Duarte A, Vieira E, Oliveira S, Almeida-Santos M et al. Morbidity in extreme low birth weight newborns hospitalized in a high-risk public maternity. Rev. Bras. Saudi Matern. 2017;17(1):139-147. https://doi.org/10.1590/1806-93042017000100008.
18. Horbar JD, Carpenter JH, Badger GJ, Kenny MJ, Soll RF, Morrow KA et al. Mortality and neonatal morbidity among infants 501 to 1500 grams from 2000 to 2009. Pediatrics. 2012;129(6):1019-1026. https://doi.org/10.1542/peds.2011-3028.
19. Valdivieso G, Ramírez JC. Factores asociados a Hemorragia Intraventricular en Neonatos Prematuros en el Hospital Regional Docente de Trujillo. Horiz Med.2015;15(2):19-26. http://www.scielo.org. pe/scielo.php?script=sci_arttext&pid=S1727-558X2015000200004&lng=es&tlng=es.
20. Soul JS, Ment LR. Injury to the Developing Preterm Brain: Intraventricular Hemorrhage and white matter Injury. Clinical Gate. 2015;22: 382-409. Disponible en: https://clinicalgate.com/in-jury-to-the-developing-preterm-brain-intraventricular-hemorrhage-and-white-matter-injury.
21. Zea-Vera A, Turín CG, Rueda MS, Guillén-Pinto D, Medina-Alva P, Tori A, et al. Intraventricular hemorrhage and periventricular leukomalacia in low birth-weight neonates in three hospitals in Lima, Peru. Rev Peru Med Exp Salud Publica. 2019;36(3):448-453. https://doi.org/10.17843/rpmesp.2019.363.3922
22. Mohamed MA, Aly H. Male gender is associated with intraventricular hemorrhage. Pediatrics. 2010;125(2):e333-9. doi: 10.1542/peds.2008-3369
23. Humberg A, Härtel C, Paul P, Hanke K, Bossung V, Hartz A, Fasel L et al. Delivery mode and intraventricular hemorrhage risk in very-low-birth-weight infants: Observational data of the German Neonatal Network. European Journal of Obstetrics & Gynecology and Reproductive Biology. 2017:212: 114-149. https://doi.org/10.1016/j.ejogrb.2017.03.032.
24. Bolisetty S, Dhawan A, Abdel-Latif M, Bajuk B, Stack J, Lui K. Intraventricular Hemorrhage and Neurodevelopmental Outcomes in Extreme Preterm Infants. Pediatrics. 2014;133(1): 55-62. https://doi.org/10.1542/peds.2013-0372
25. Helwich E, Rutkowska M, Bokiniec R, Gulczyñska E, Hozejowski R. Intraventricular hemorrhage in premature infants with Respiratory Distress Syndrome treated with surfactant: incidence and risk factors in the prospective cohort study. Dev Period Med. 2017;21(4):328-335. doi:10.34763/devperiodmed.20172104.328335.